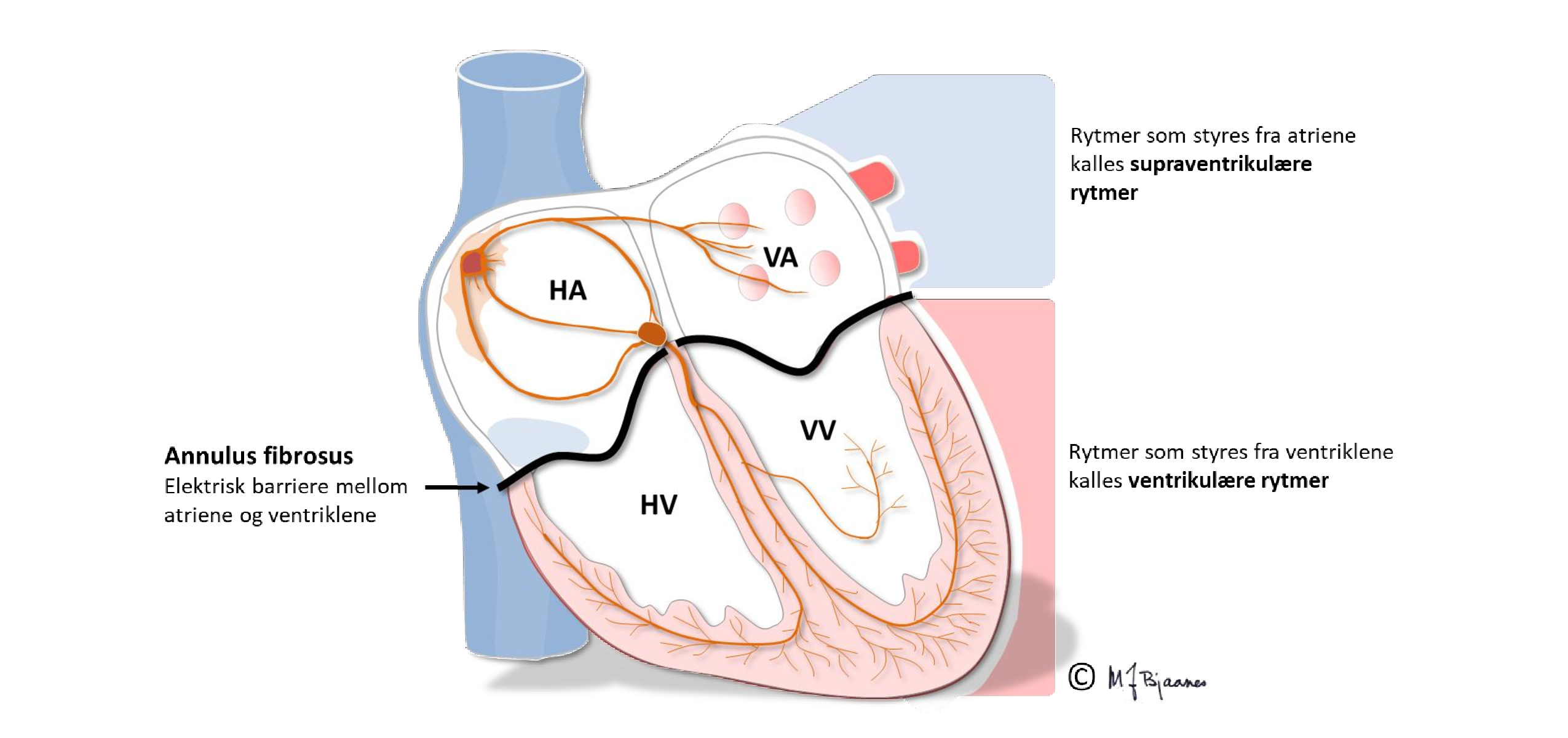
Arytmi vil si unormal hjerterytme: den kan være for rask (takykardi, >100/min), for langsom (bradykardi, <50/min) eller ujevn (ekstraslag, bortfalte slag eller atrieflimmer / flutter).
Palpitasjoner vil si at man føler at hjertet slår, som regel kraftigere enn vanlig. De behøver ikke å skyldes arytmi.
Arytmier omfatter unormale enkeltslag (ekstrasystoler), bremsing eller stopp i hjerterytmen (bradykardi, blokk, asystole), og anfallsvis eller vedvarende rask hjerterytme (takykardi). Ekstraslag er svært vanlige og oftest uskyldige, men et høyt antall kan være uttrykk for hjertesykdom eller disponere for det. Bradykardi kan medføre svimmelhet, og asystoli kan gi besvimelse eller i verste fall død hvis hjertet ikke kommer i gang igjen. Takykardier kan være plagsomme, iblant invalidiserende og eventuelt livstruende. Heldigvis har vi mange behandlingstilbud for arytmi: medisiner, kateterablasjon, pacemakere og hjertestartere. For allmennlegen er det viktigste å kunne skille farlige arytmier fra de uskyldige, mens arytmibehandling som regel skjer i samarbeid med spesialist.
Diagnostiske verktøy ved arytmier er først og fremst anamnesen pluss EKG i en eller annen form:
Arytmi betegner alle avvik fra den normale hjerterytmen. Prinispielt kan slike avvik skyldes at elektriske impulser oppstår på feil måte eller på feil sted i hjertet, eller feil i måten impulsene ledes på.
Impulser kan oppstå på feil måte ved én av to mekanismer:
Vi skiller mellom normal automati som styrer sinusknutens aktivitet, og som sørger for backup fra annet vev i ledningssystemet, og abnorm automati når denne prosessen oppstår i celler som normalt ikke kan lage impulser selv.
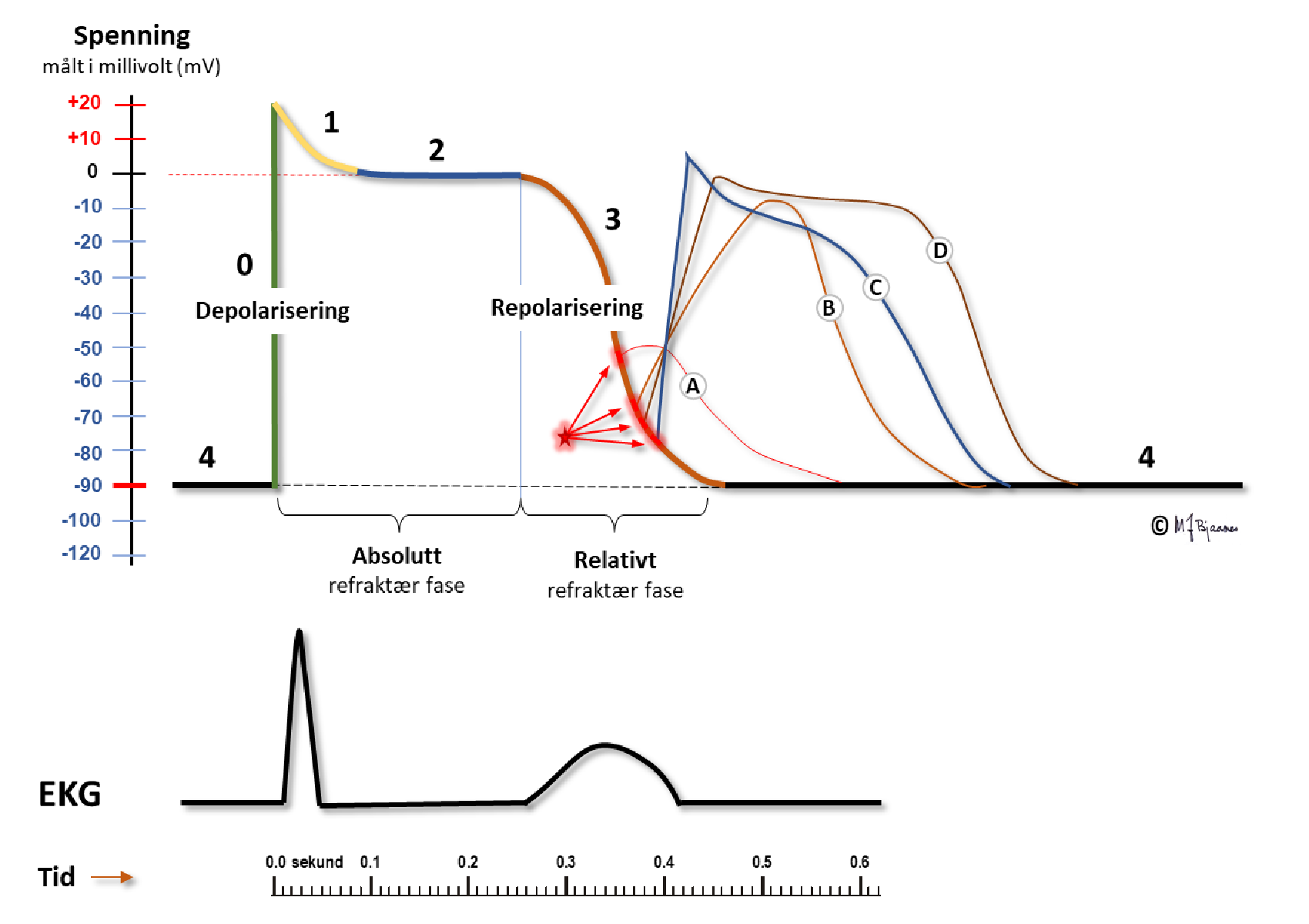
Tidlige etterdepolariseringer skyldes som regel at aksjonspotensialt forlenges så mye at kalsiumkanalene i cellemembranen rekker å åpne på nytt. Dette er typisk for tilstander som gir forlenget QT-tid i EKG (som jo er uttrykk for forlenget aksjonspotensial!).
Sene etterdepolariseringer skyldes endringer i funksjonen til proteinene som kontrollerer kalsium i kardiomyocyttene. Kalsium, som slippes fri i fase 4 av aksjonspotensialet, byttes med natrium av kalsium-natrium ionebytteren i cellemembranen (1 Ca2+ ut mot 3 Na+ inn). Dette gir depolarisering av cellemembranen. Slik aktivitet ses typisk ved iskemi eller kronisk hjertesykdom, og spiller en rolle ved en lang rekke tilstander, som oftest sammen med andre arytmimekanismer.
Enten depolariseringene er tidlige eller sene, kan de føre til at membranpotensialet når terskelen for at et nytt aksjonspotensial utløses. Dermed aktiveres cellene utenom den vanlige rytmen som styres av sinusknuten.
Endret impulsledning kan føre til at impulsene ledes så langsomt at hjerterytmen bremses, med bradykardi eller blokkeringer til følge. Dette skjer typisk i forbindelse med iskemi/infarkt eller kirurgi, men kan også skyldes elektrolyttforstyrrelser eller påvirkning fra medikamenter. Det er mindre intuitivt at forsinket impulsledning i et område av hjertet også kan gi takykardi. Dette skyldes at forsinket ledning i ett område gir mulighet for såkalt sirkelstrøm (reentry). Impulsledningen påvirker hvor raskt et område kan aktiveres på nytt (refraktærtiden). Hvis impulsene går normalt ned én ledningsvei, og møter et område som har vært blokkert for impulsledning pga. lang refraktærperiode, kan impulsene plutselig ledes feil vei og starte en sirkelstrøm som blir autonom, og fortsetter helt til den brytes. Dette er nærmere forklart og illustrert i avsnittet om AV-nodaltakykardi senere, Denne arytmimekanismen er typisk for arytmier i hjerter med arr etter infarkt eller ved arytmier som skyldes ekstra ledningsbaner mellom atrier og ventrikler. Sirkelstrømmer kan imidlertid også oppstå pga. midlertidige endringer som bare rammer ionekanalene og connexonene i ett område, typisk ved regional iskemi.
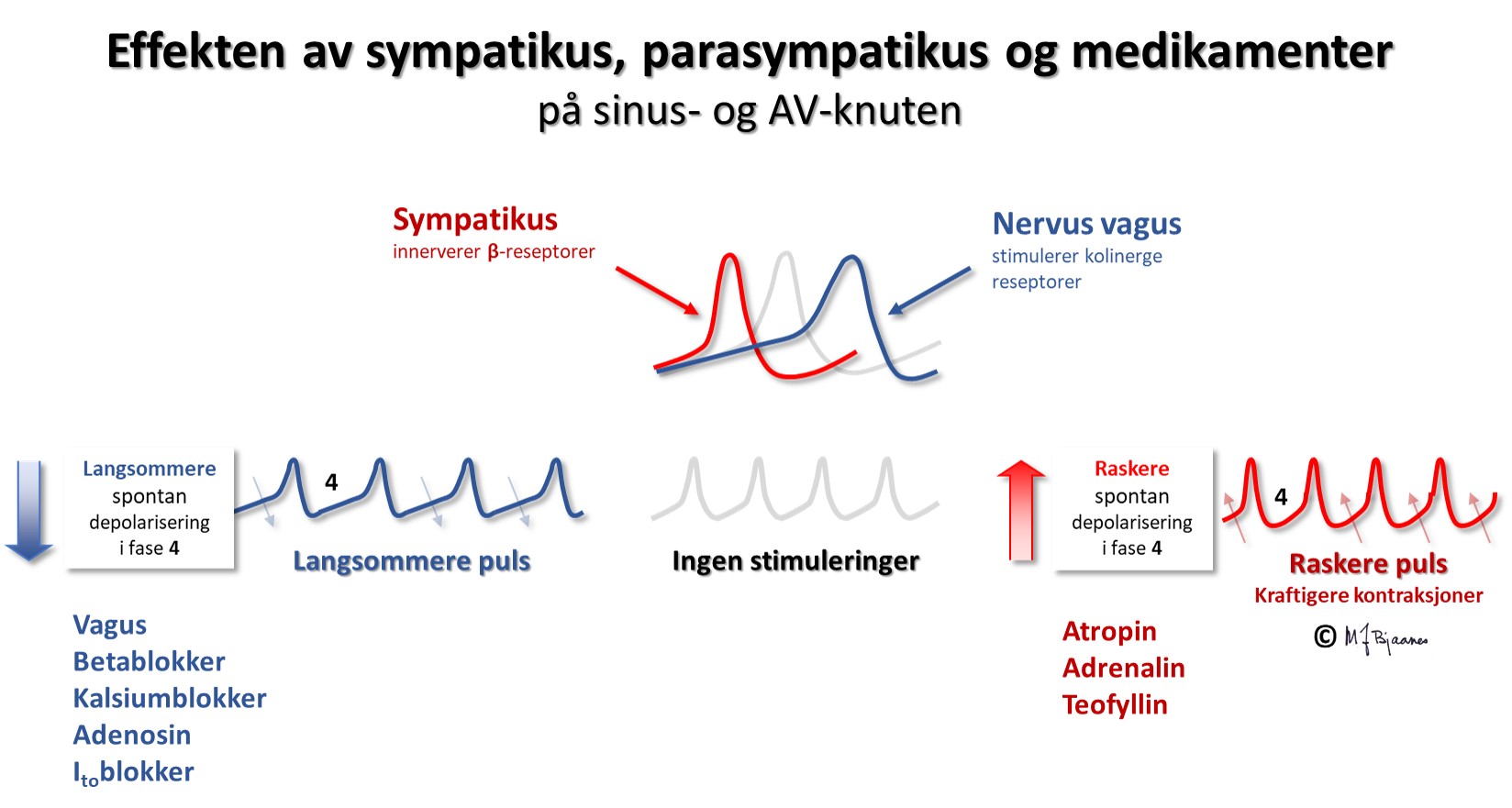
Alle arytmimekanismer er følsomme for variasjoner i det autonome nervesystemet fordi dette påvirker ionekanaler og kalsiumhåndterende proteiner. Det samme gjelder kronisk hjertesykdom, elektrolyttforstyrrelser og medikamenter med virkning på hjertet. Endret aktivitet i ionekanaler, kalsiumhåndtering og connexoner påvirkes evnen til å lage og lede impulser, og det har betydning for arytmitendensen.
Normale hjerteslag starter i sinusknuten, fordi dens pacemakerceller har høyest fyringsfrekvens. Fyringsfrekvensen påvirkes av aktiviteten i det sympatiske og det parasympatiske nervesystemet, samt ytre faktorer som f.eks. medikamenter.

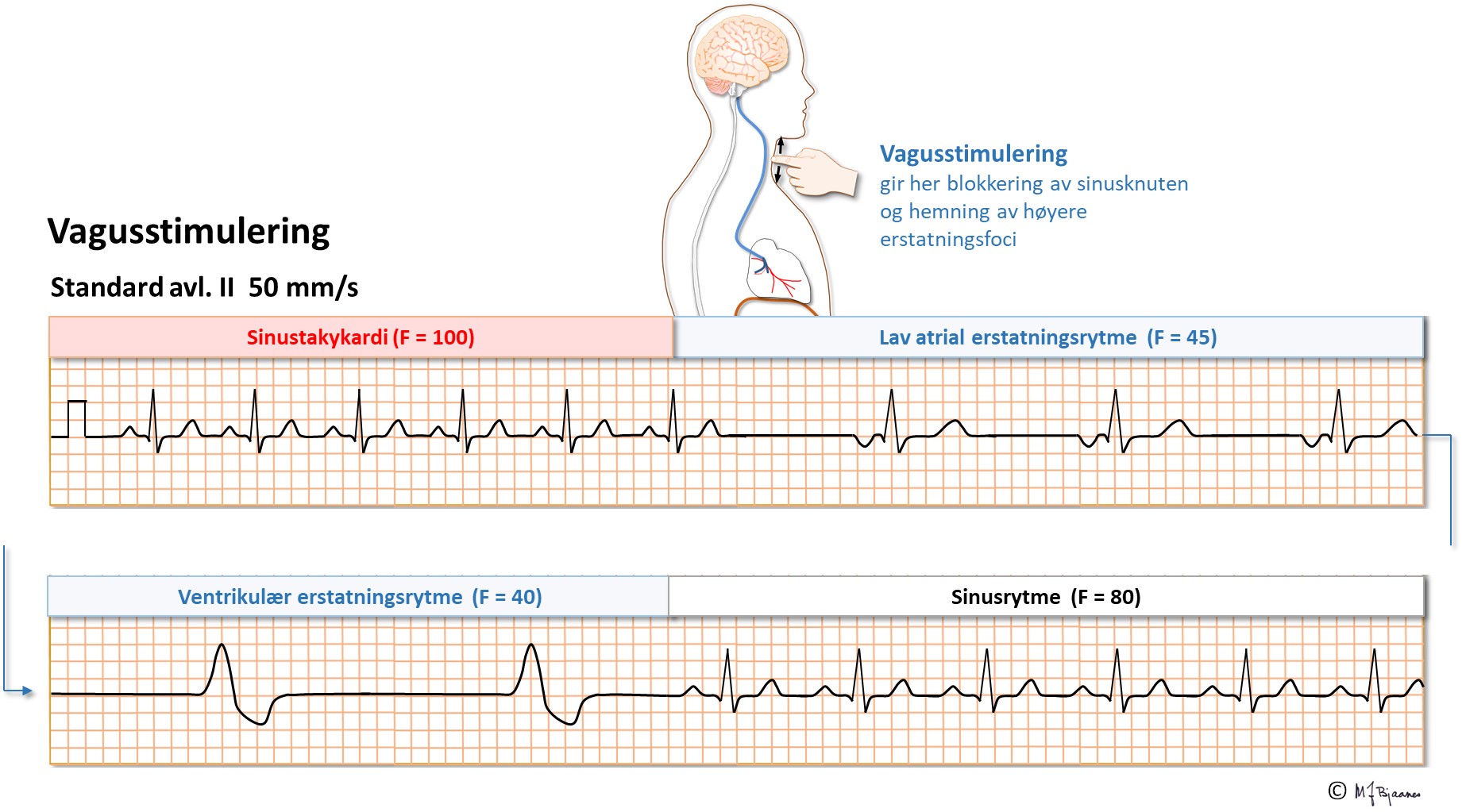
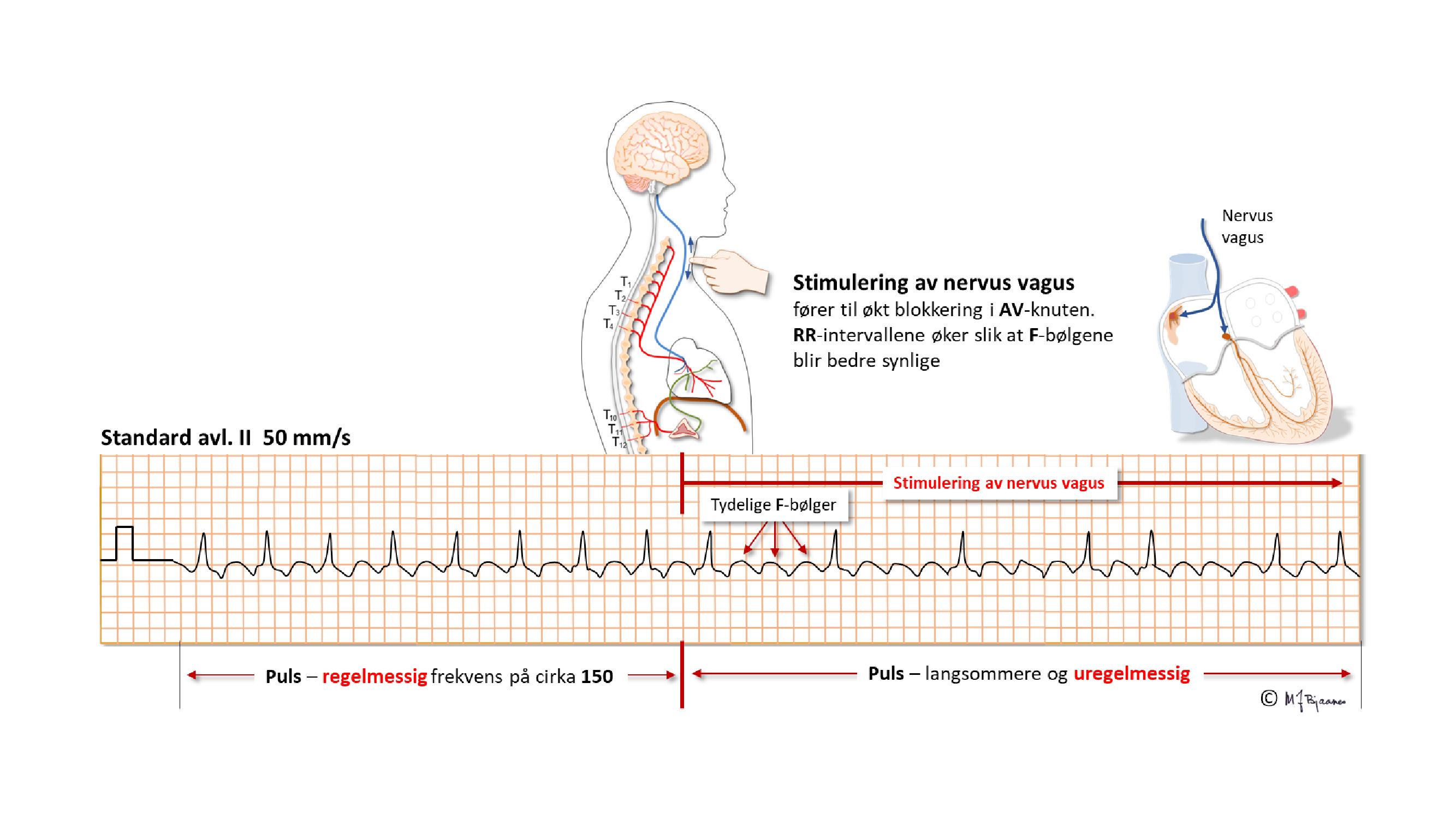
Hvis vagusnerven er for følsom og overaktiv, kan det ofte vises ved trykk på karotisarterien ved delingsstedet mellom carotis externa og interna. Pasienter som er >40 år og utredes for besvimelser, bør få gjort en slik karotistest med samtidig EKG-registrering. Testen kan utløse sinus arrest, AV-blokk og/eller et primært blodtrykksfall. Når bradykarde rytmeproblemer dominerer, er pacemakerbehandling aktuelt.
Illustrasjonen nedenfor viser tre former for erstatningsslag. Her er det sinusknutesvikt på ca. 3 sekunder. Situasjonen reddes av AV-knuten, som sender en impuls ned gjennom ledningssystemet og gir et normalt QRS. Impulsen fra AV-knuten vil samtidig gå oppover i atriet og gi en retrograd P-bølge (negativ i II, aVF og III) som aktiverer atriene samtidig som impulsen nedover når ventriklene. Denne P-bølgen ses noen ganger i forkant eller i bakkant av QRS. Det er normal sinusrytme videre.
Sinusknuten er lang og halvmåneformet. Når det trengs kan de lavere delene generere en langsom erstatningsrytme. Disse P-bølgene vil også være negative i nedreveggsavledningene (II, aVF og III), og PQ-tiden kan være kortere fordi impulsen starter nær AV-knuten.
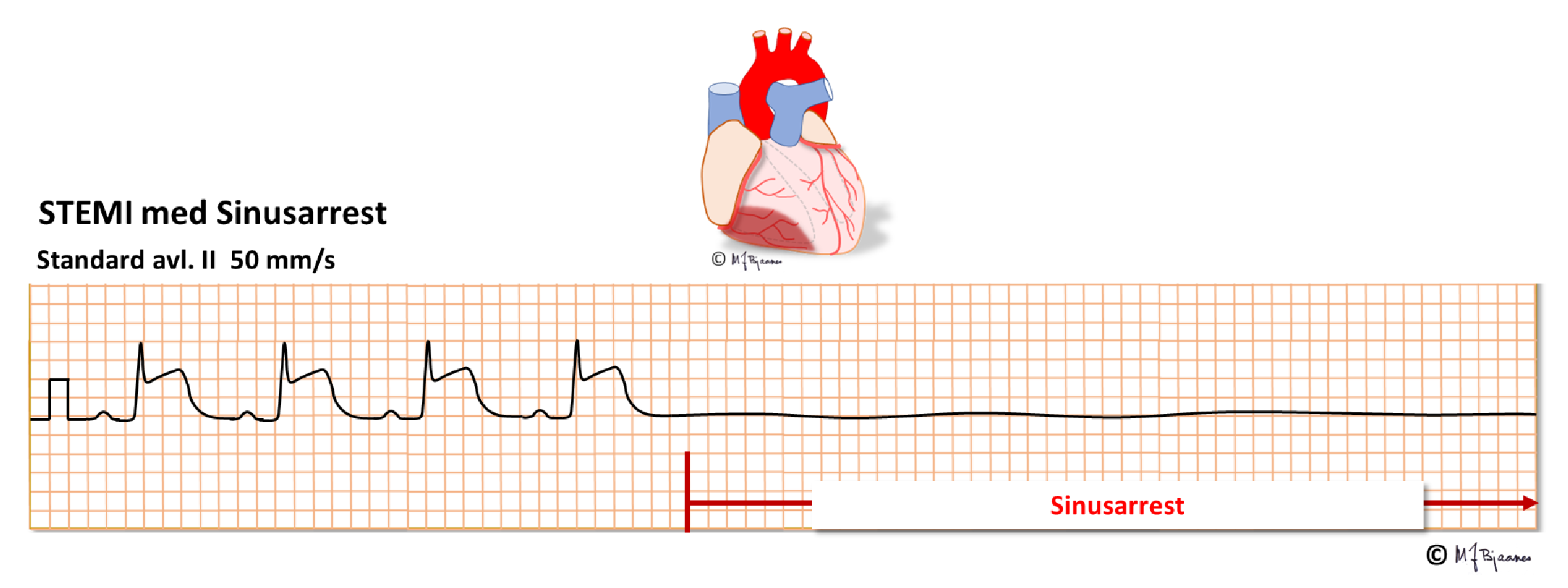
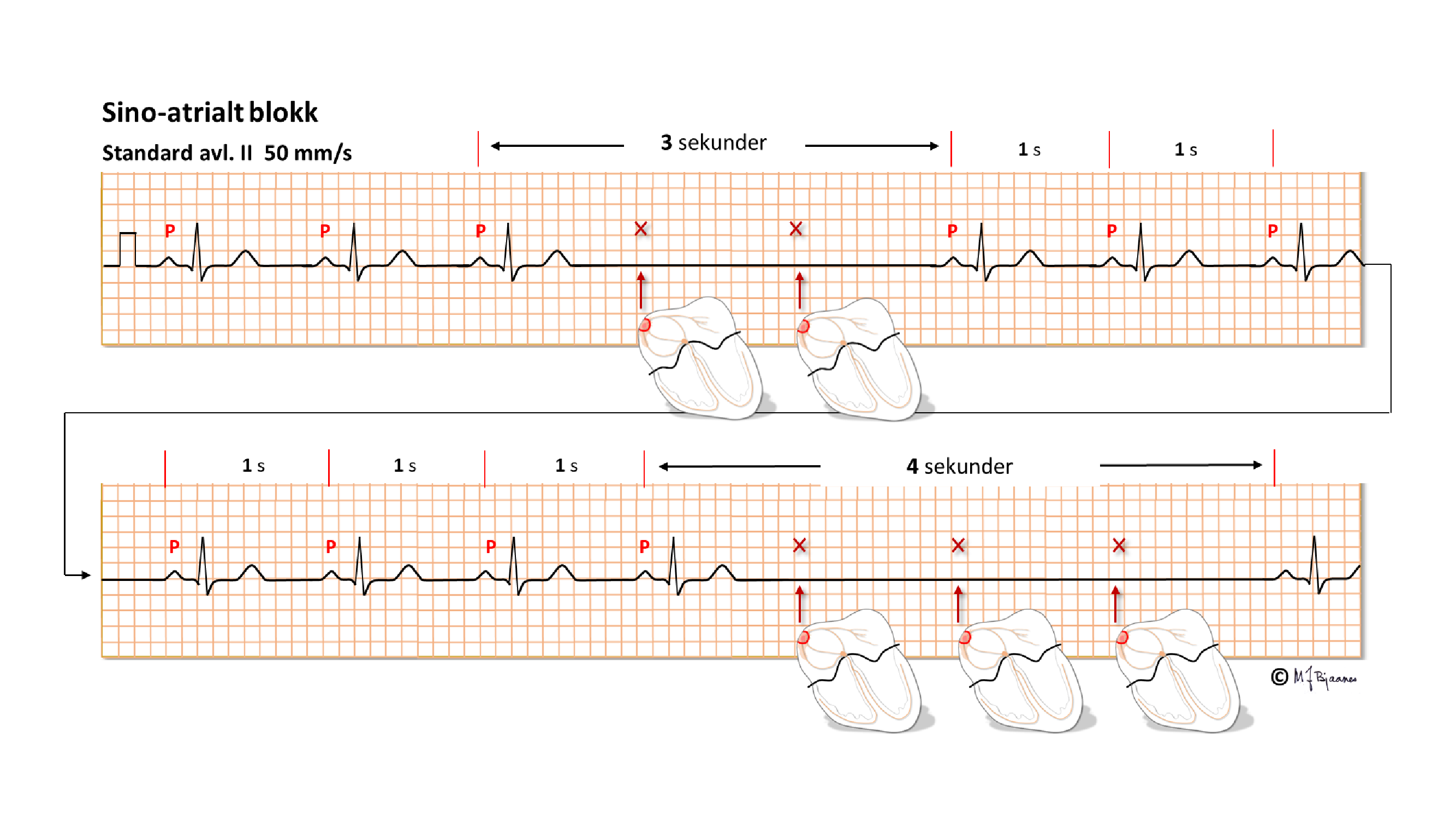
Ved sinus arrest stopper pacemakercellenes egenaktivitet en stund, så P-bølgene uteblir. Andre ganger kan pacemakercellene i sinusknuten fyre, men impulsene når ikke ut fra sinusknuten til atriet, og det blir ingen P-bølge. Dette kalles et sino-atrialt blokk (SA-blokk), som kjennetegnes ved at pausen varer et multiplum av de foregående PP-intervallene, før P-bølgene fortsetter i samme fart videre:
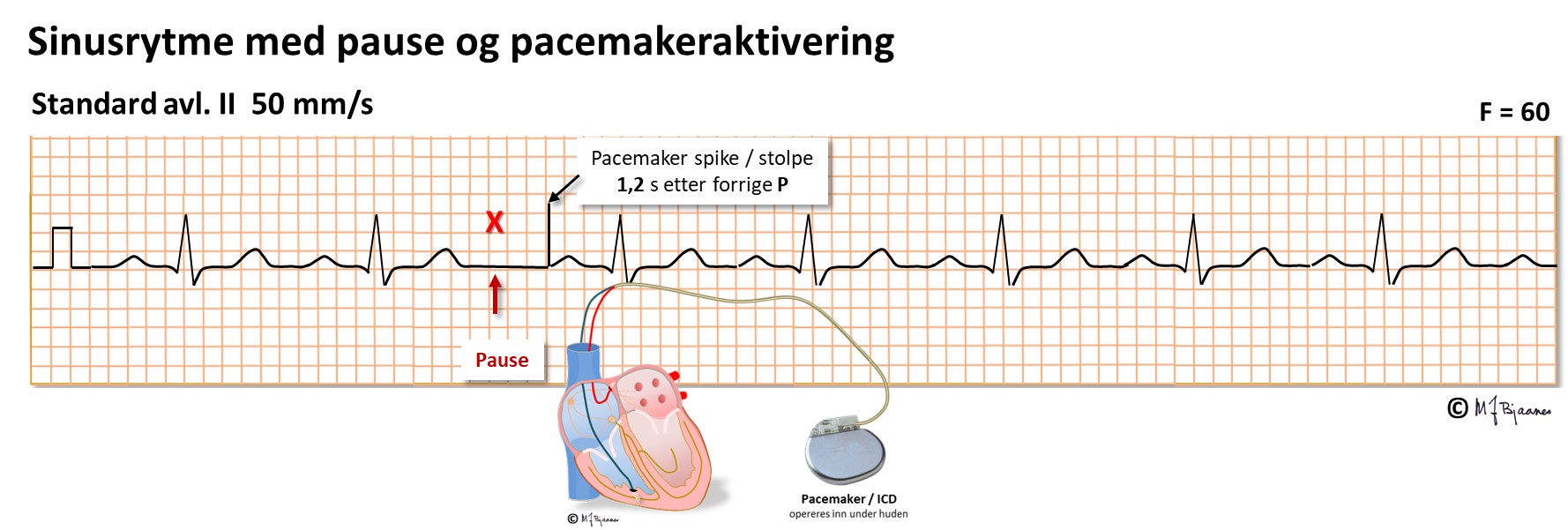
En pasient som har symptomgivende atriepauser på grunn av sinus arrest eller utgangsblokk (SA-blokk), sier vi har syk-sinusknutesyndrom, og slike pasienter kan få en innoperert pacemaker. Ledningen er skrudd inn i veggen i høyre forkammer, og hver spontan P nullstiller tidsklokken i pacemakeren. Når P-bølgen uteblir, venter pacemakeren en programmert tid, og stimulerer så forkammeret (se «stolpen» foran P-en) så det blir P-bølger inntil sinusknuten kan overta.
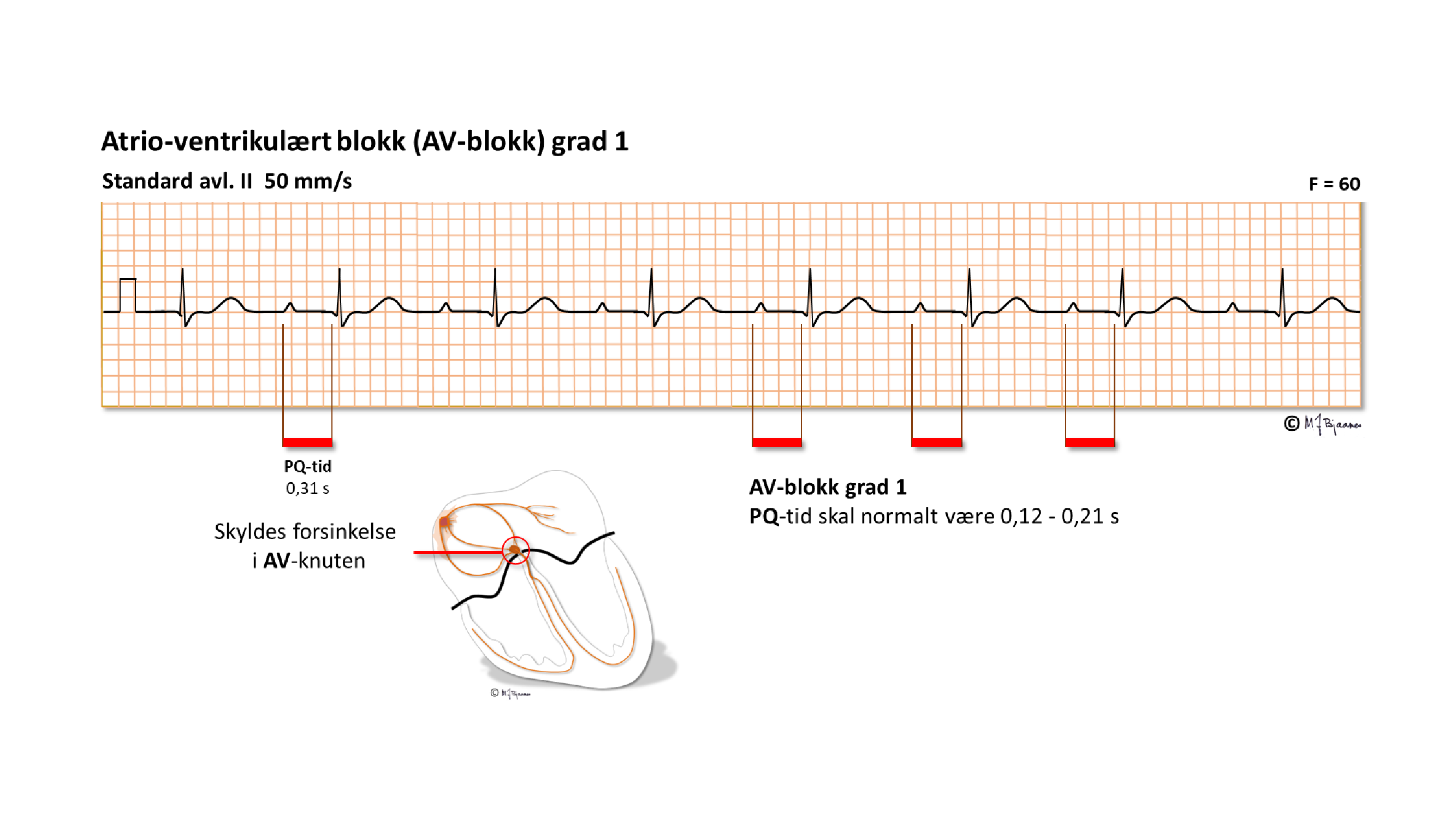
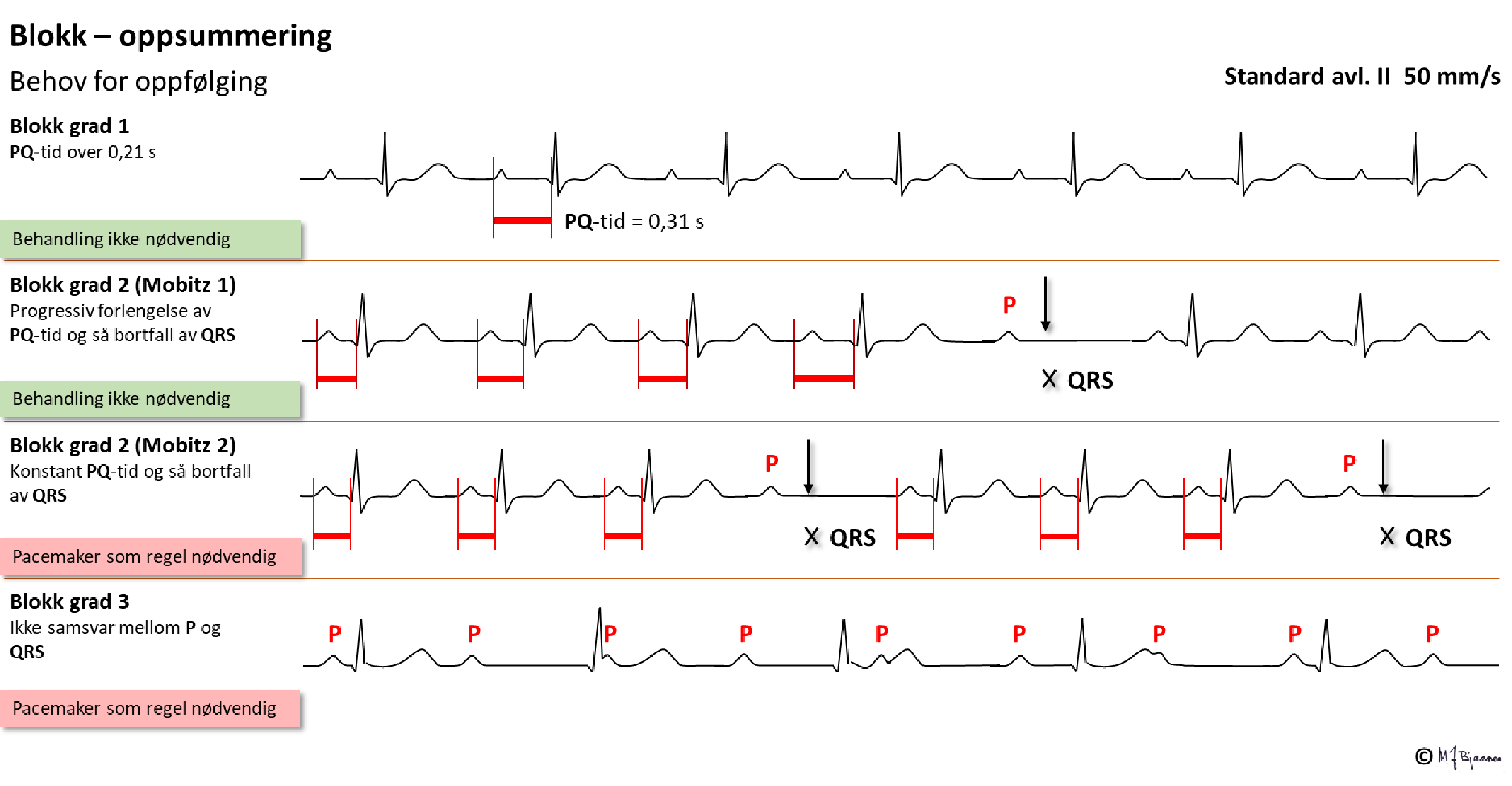
Overledningstiden fra forkamrene til hjertekamrene måles som den lengste avstanden fra starten av P-bølgen til starten av ventrikkelkomplekset (q-takken) i en av avledningene, eller hvis det ikke er noen q-takk, til starten av R-takken. PQ-tiden omfatter tiden fra første atriedepolarisering, impulsutbredelsen gjennom atriene, AV-knuten og ledningen gjennom His’ bunt frem til den første synlige depolariseringen i ventriklene (q eller R). Forsinkelsen i AV-knuten er den faktoren som bidrar mest. Normal PQ (PR)-tid er 0,12-0,21 s, men ved skadet AV-knute (eller når den er kraftig vaguspåvirket) forlenges PQ (PR)-tiden. Hvis alle P-bølgene overledes, men langsomt (0,21 s), kalles det førstegrads AV-blokk.
AV-blokk grad I med PQ (PR)-tid opptil 0,30 s merkes som regel ikke, og trenger ikke behandles, men hvis forsinkelsen blir så lang at atriekontraksjonen skjer før den forrige systolen er avsluttet, vil trykkbølgene («atriekicket») møte seilklaffer som er lukket, og trykkbølgene vil forplantes bakover til lunger og hulvener. Pasientene beskriver da ofte «et ubehag i brystet og hjerteslag som dunker i halsen». Veltrente med langsom puls har ofte lettgradig AV-blokk grad I uten at det regnes for unormalt.
Ved 2.grads AV-blokk bortfaller ett enkelt QRS, mens P-bølgene før og etter overledes. Pasienter merker som regel ikke AV-blokk grad 2, eventuelt kjenner de bare litt uro i brystet (palpitasjoner).
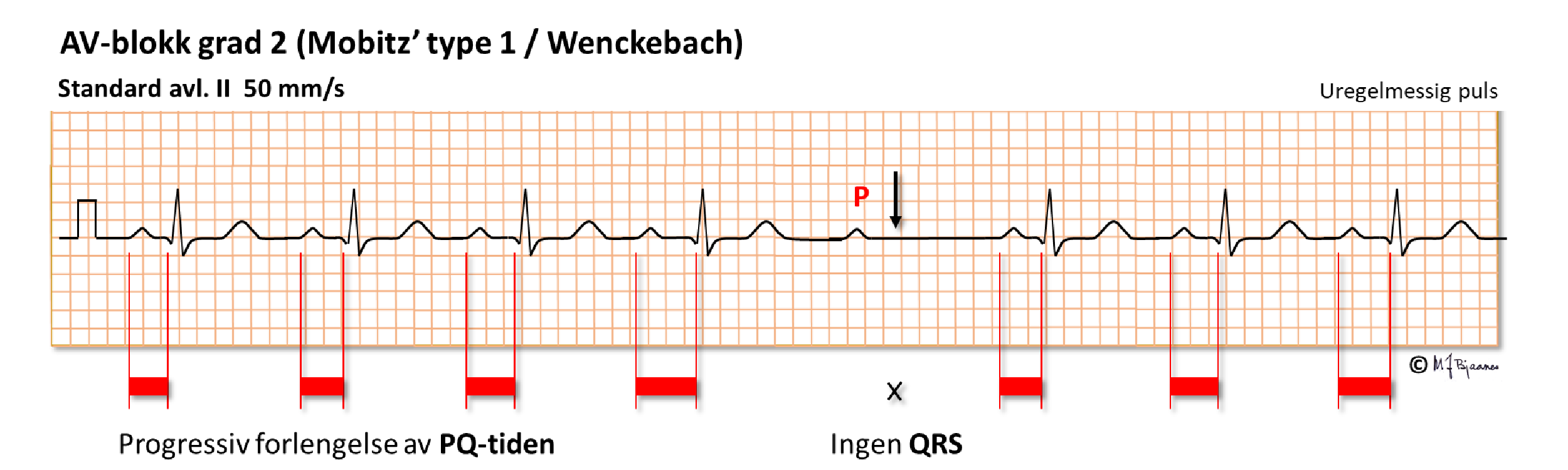
Ved den vanligste formen for 2. grads AV-blokk ses et helt spesielt mønster: overledningstiden starter med å være normal, så øker den gradvis inntil én P bølge ikke overledes. Da bortfaller det QRS-komplekset som skulle ha fulgt. Den neste P overledes deretter med kort PQ-tid, og så repeteres sekvensen (illustrert nedenfor). Dette kalles for (Mobitz’) type I blokk (også kalt Wenckebachs blokk), og er ikke assosiert med sykdom eller besvimelser. Det kan ofte ses på natten hos veltrente.
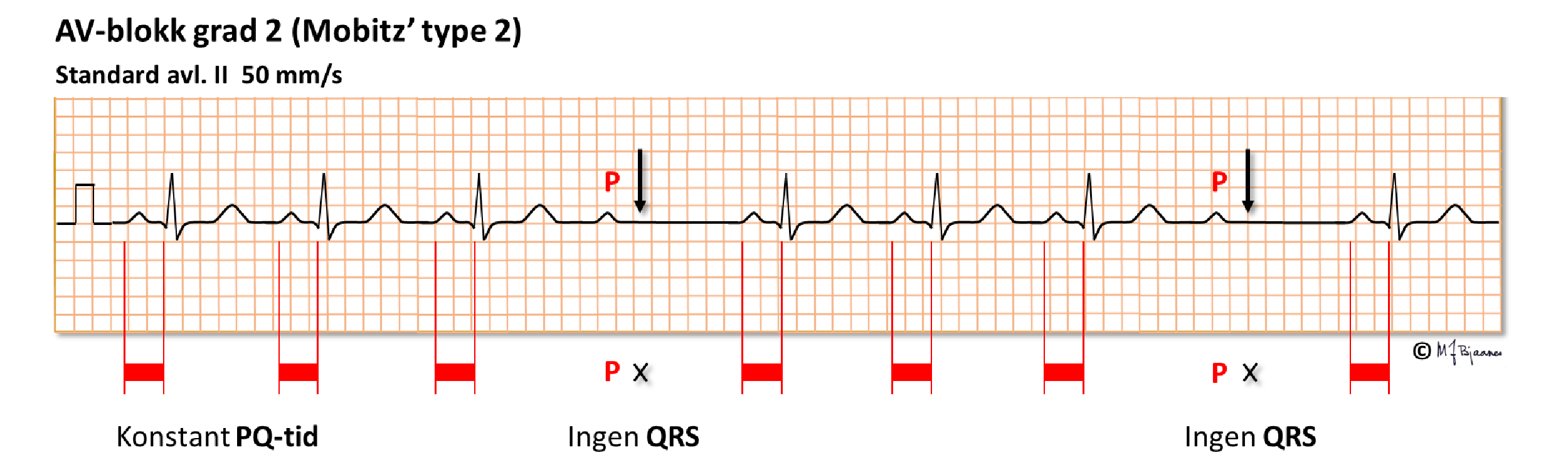
Ved Mobitz’ type 2 annengrads AV-blokk er det et vilkårlig QRS som faller ut. Slike blokk er oftere uttrykk for et sykt ledningsapparat i hjertet, og er derfor heller ikke «tillatt» hos veltrente. En pacemaker kan derfor være indisert selv hos pasienter som ikke har merket noe galt.
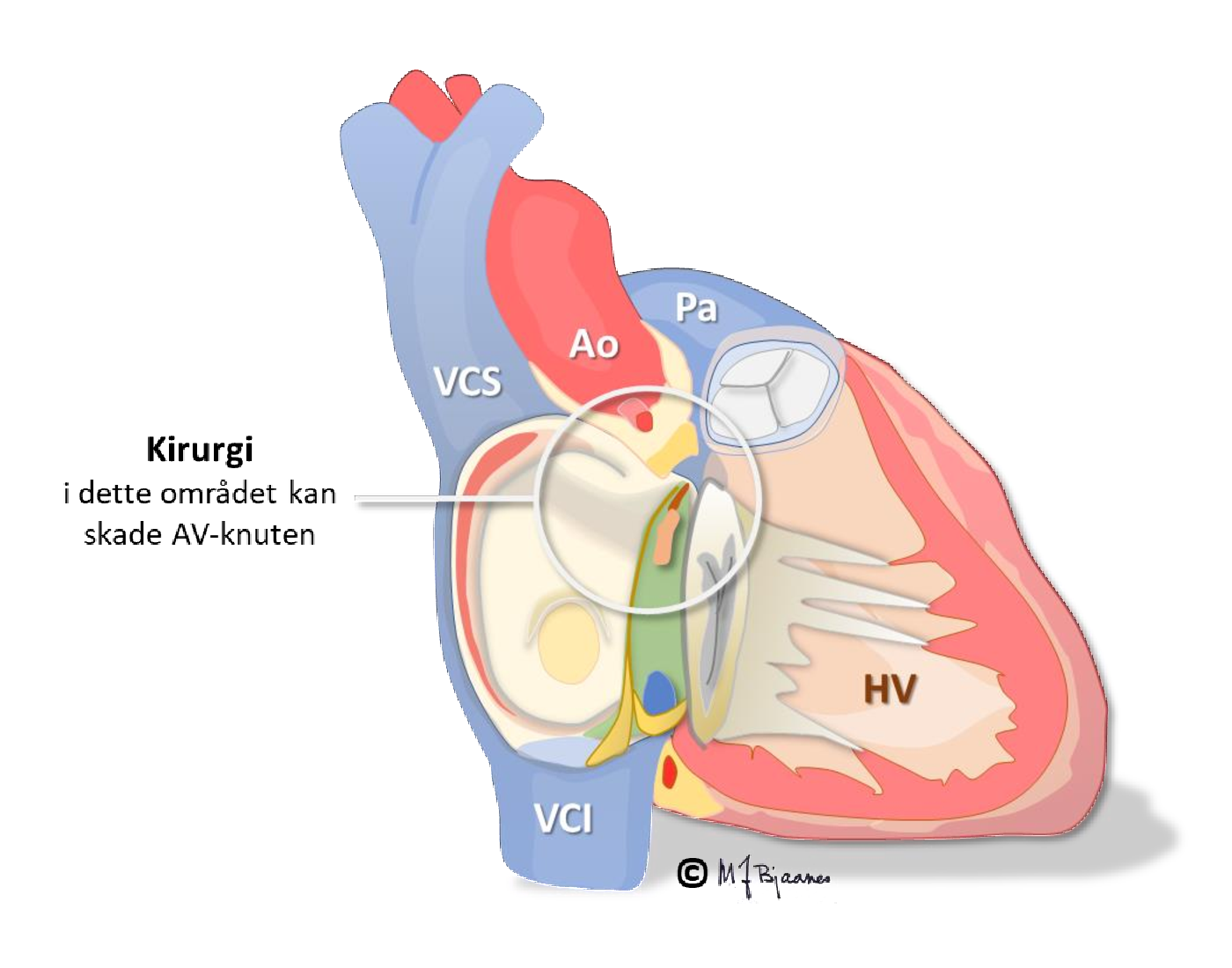
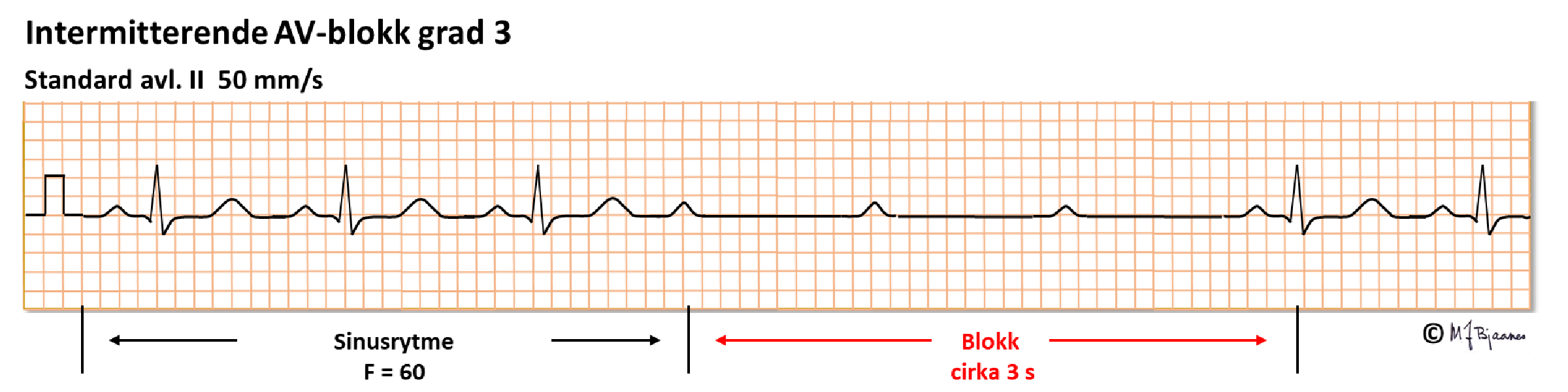
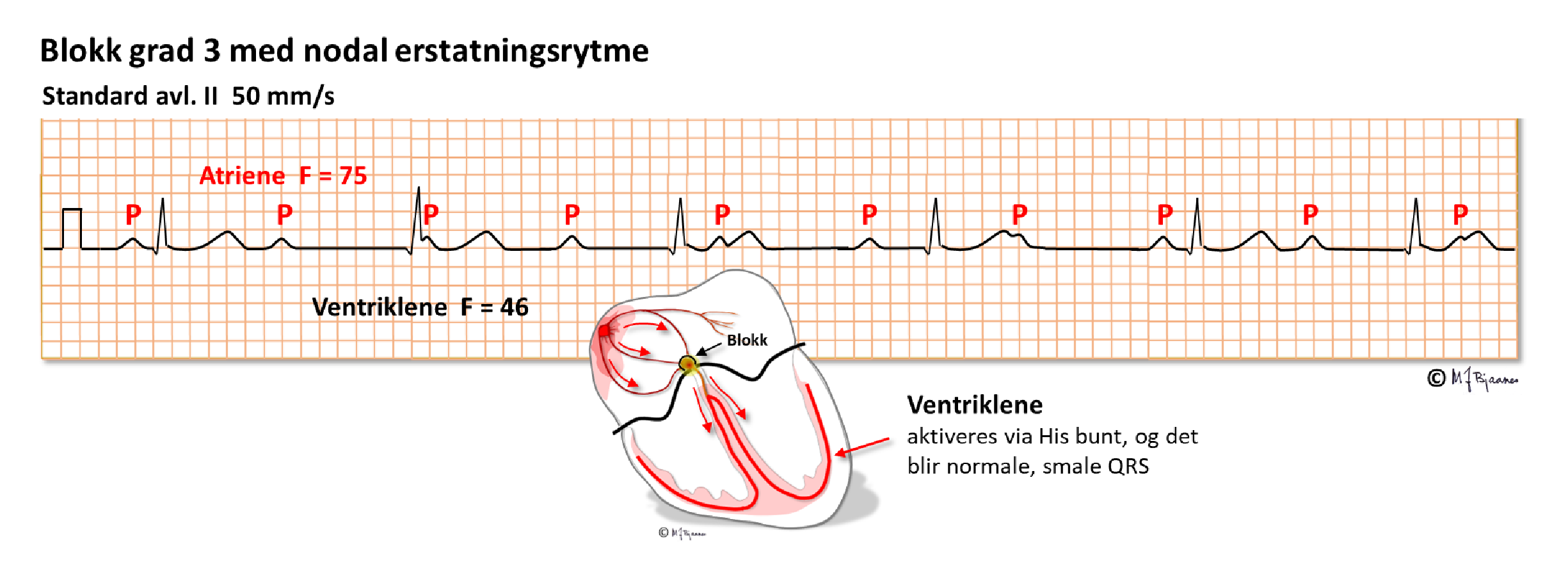
AV-blokk grad III betyr totalt blokk, dvs. at forkamre og hjertekamre slår uavhengig av hverandre. Da er det funksjonssvikt i AV-knuten eller His’ bunt (eller også, teoretisk sett, både i høyre og venstre gren), og erstatningsrytmen styres av pacemakerceller lavt i AV-knuten eller His’ bunt (da blir det smale QRS-komplekser) eller lengre nedenfra (med brede QRS). AV-blokk grad III kan være vedvarende (da gir det som regel altfor langsom puls og hjertesviktsymptomer), eller det kan være anfallsvis blokk der overledningen stopper opp en kortere eller lengre stund. Hvis det da ikke raskt kommer erstatningsrytme, besvimer pasienten. Besvimelser fordi hjertekamrene har lange pauser, kalles Stokes-Adams anfall. Pasienten dør hvis de varer for lenge. Hvis 3.grads AV-blokk påvises uten en kjent og korrigerbar årsak, trenger pasienten en pacemaker. Ved høygradig ledningsblokk er det ofte sykdom i hele ledningssystemet. Kirurgi, betennelser eller skader i «hjertets sentrum» kan ofte medføre AV-blokk.

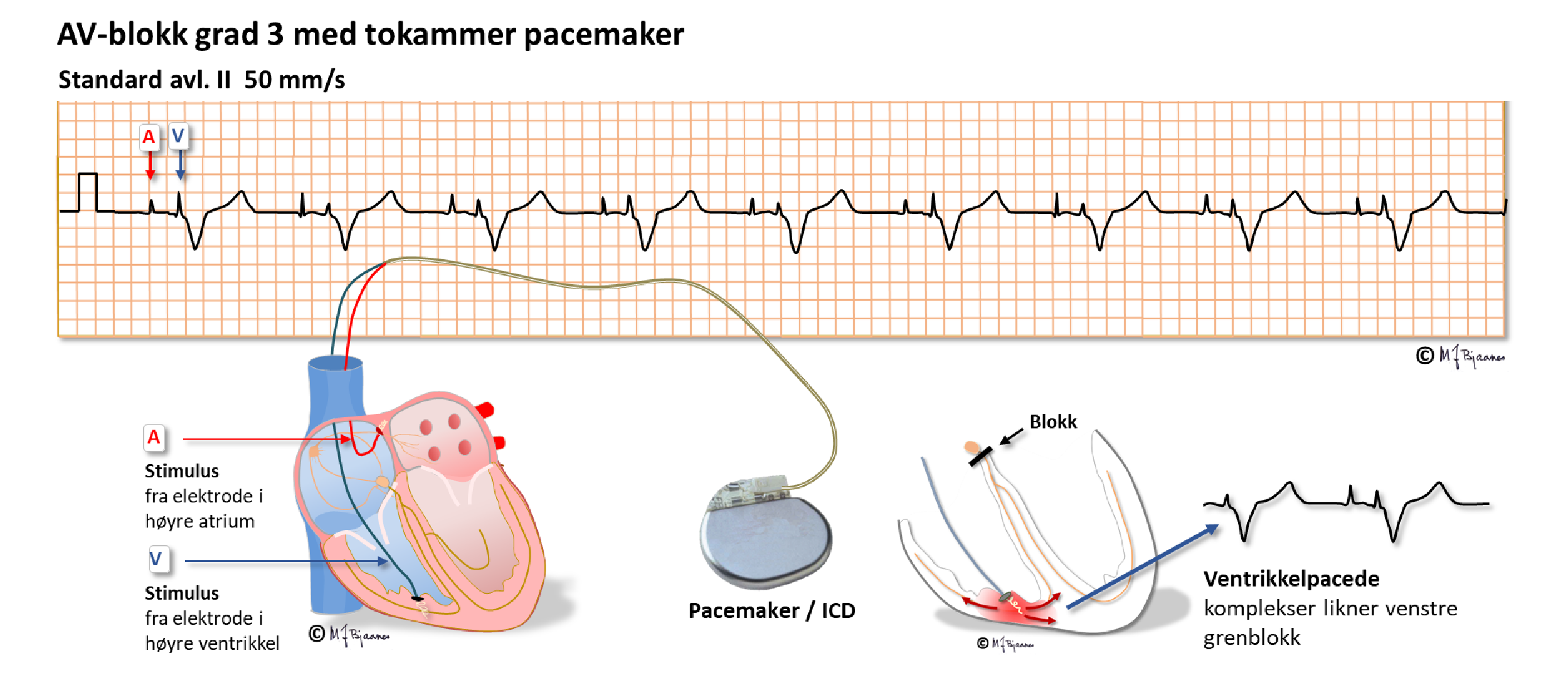
I sjeldne tilfeller gis en pacemaker for å lindre plager ved førstegrads blokk med lang overledningstid, men de fleste som får pacemaker, har AV-blokk grad II og besvimt, eller tredjegrads blokk. Pacemakeren registrerer P-bølgene gjennom en ledning fra forkammerveggen og stimulerer høyre hjertekammer med normal overledningstid gjennom en ledning dit: atriestyrt ventrikkelpacing (se ill.; det pacede ventrikkelslaget er bredt fordi aktiveringen brer seg gjennom myokard utenom det raskere ledningssystemet).
Den klassiske pacingen av ventriklene skjer fra en elektrode som har tuppen skrudd inn i myokard nær apex av høyre ventrikkel. Siden stimuleringen skjer i høyre kammer, vil QRS likne venstre grenblokk.
Slik pacing fungerer godt nok for ellers friske hjerter, men ved hjertesvikt vil de usynkrone kamrene gi dårlig tømning og forverre svikten. Ved blokk i AV-knuten og velfungerende ledningssystem nedenfor, kan ledningen skrus fast i septum og stimulere His’ bunt, så det blir smalere komplekser og bedre synkroniserte hjertekamre. Det gjøres også lovende forsøk på stimulering av venstre gren. Ved den klassiske resynkroniseringspacingen stimuleres hjertet i høyre ventrikkel og i tillegg fra en ledning som er plassert i en koronarvene på venstre side. Slik biventrikkelpacing gir også smalere QRS, mindre slarking av septum og bedre pumpefunksjonen.
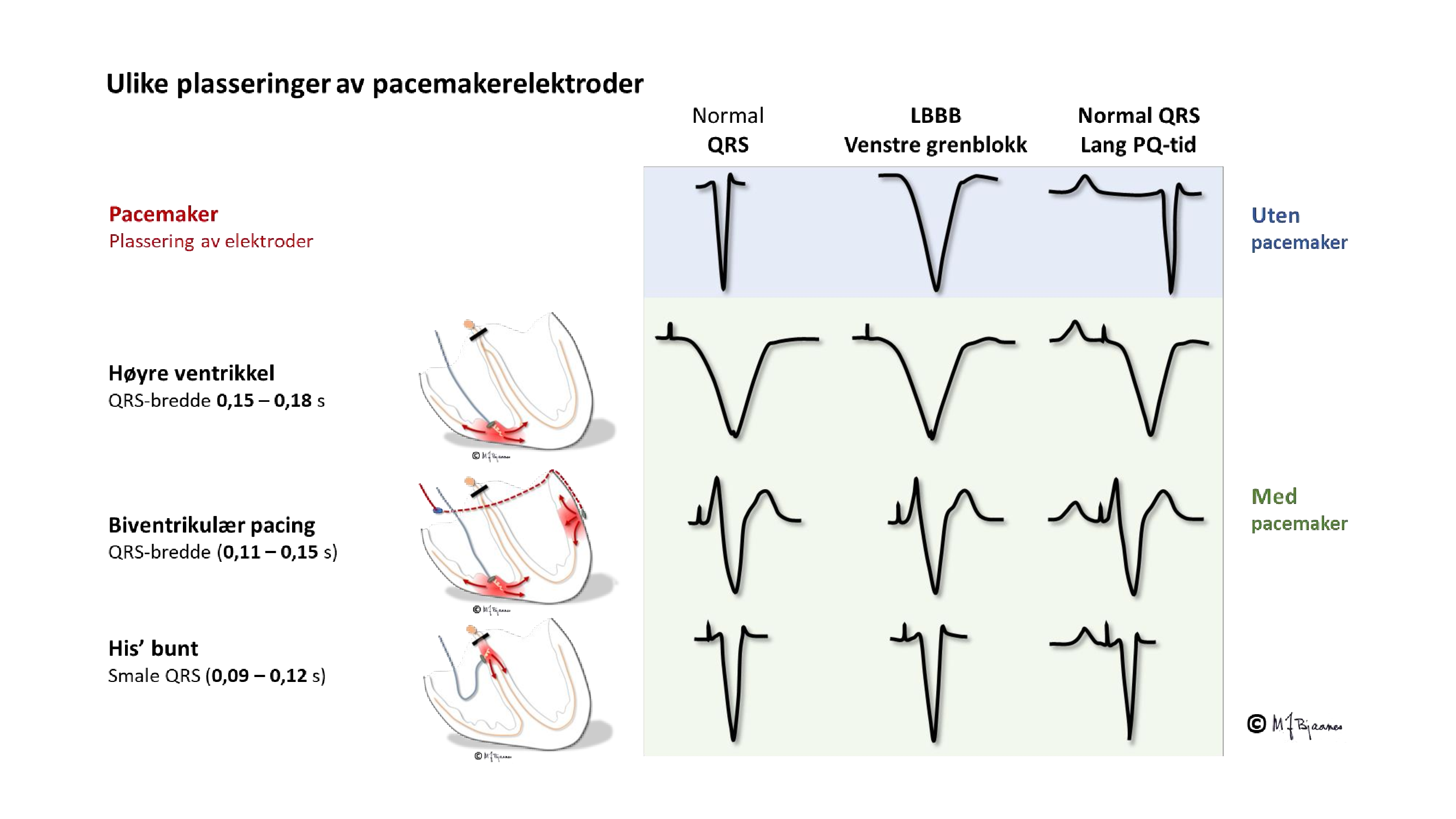
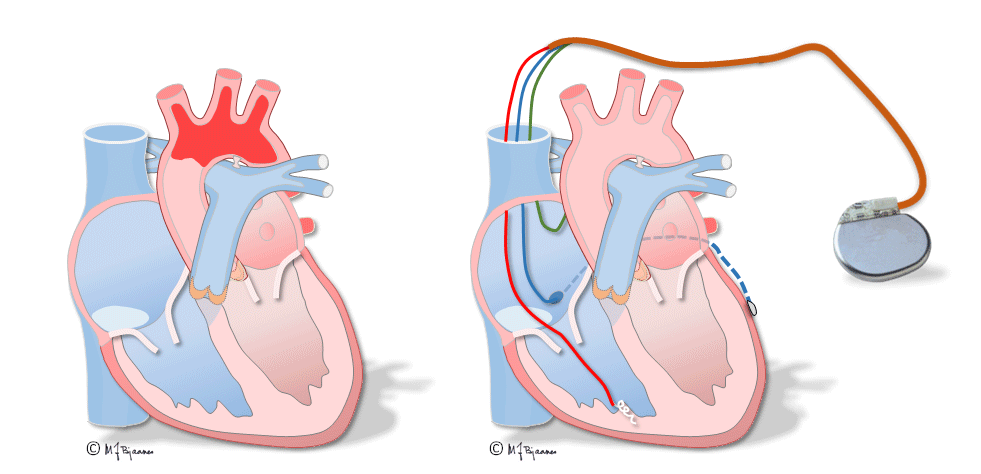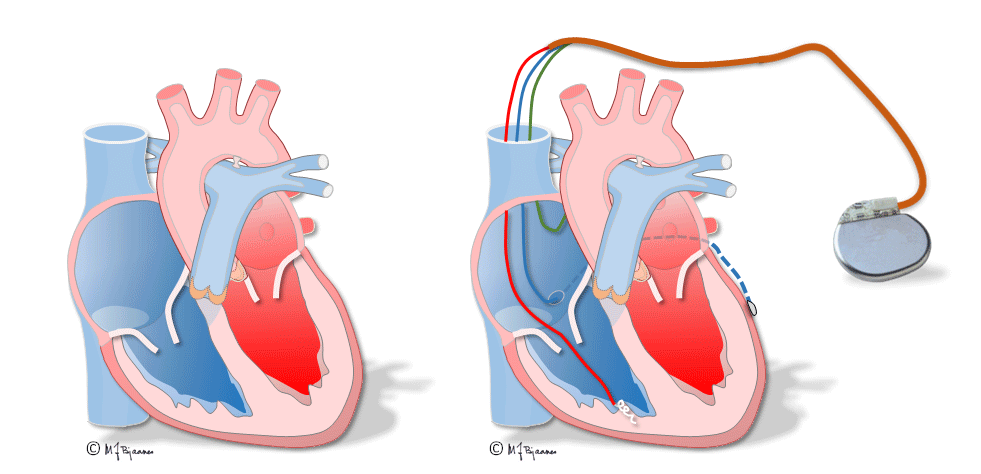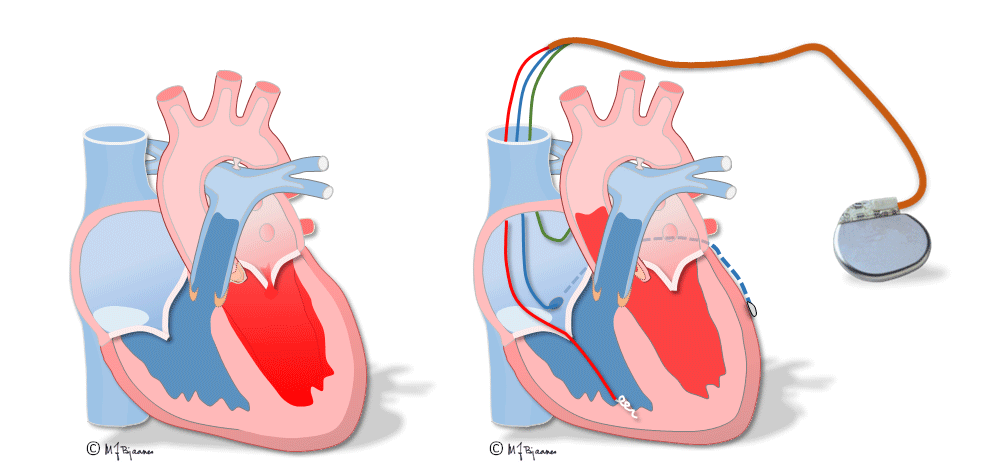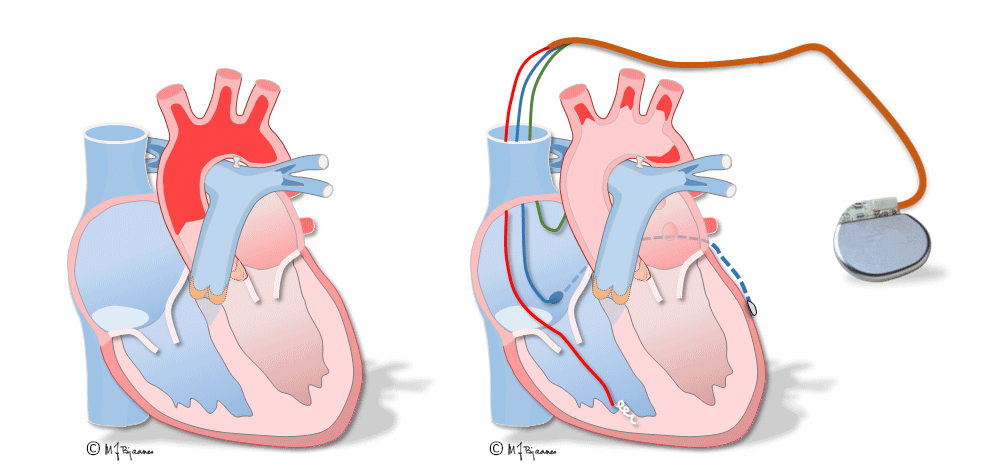
Til venstre vises hjertets sammentrekning ved venstre grenblokk: skilleveggen buler mot høyre hjertekammer og gir dårligere tømming. Til høyre har hjertet en CRT-pacemaker som stimulerer begge hjertekamrene og gir mer effektiv tømming»
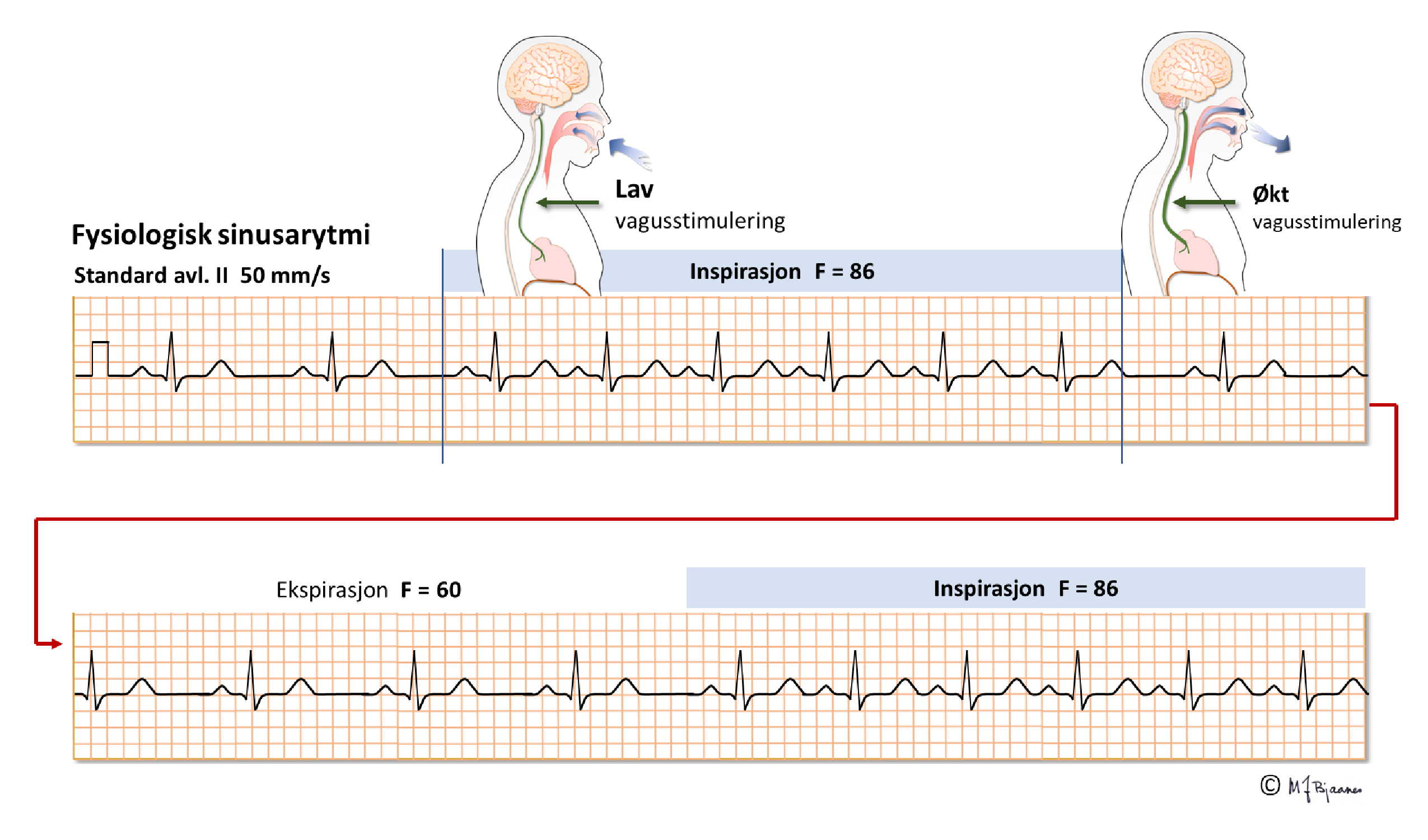
Sinusknuten er rikt innervert både av vagus og sympatikus. Under utpust aktiveres vagus, og pulsen blir langsommere. Veggstrekk i atriet deaktiverer vagusnerven, og pulsen blir derfor raskere under innpust fordi undertrykket i thorax suger inn mer venøst blod. Disse respiratoriske variasjonene ses tydeligst hos barn og unge, mer hos veltrente enn hos sedate, og hjertefrekvensvariabiliteten (heart rate variability, HRV) er redusert etter et hjerteinfarkt, ved hjertesvikt og ved annen sykdom. HRV beskrives med statistiske metoder.
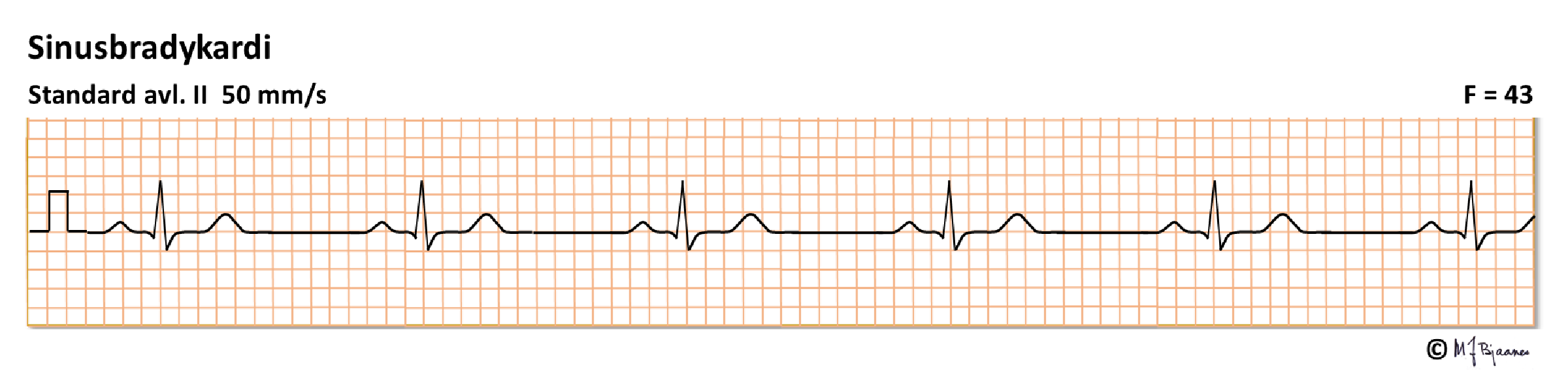
Sinusrytme <50/min betegnes sinusbradykardi. Den er vanlig hos veltrente, og er da et sunnhetstegn. Upassende bradykardi kan være ledd i et «syk sinusknutesyndrom» eller være en medikamenteffekt (for eks. betablokade).
Hos voksne er normal sinusrytme 50-100/min. Raskere rytme enn det, betegnes takykardi. Sinustakykardi har P-bølger fra sinusknuten (høyt i høyre atrium), og de skal derfor ha retning nedover mot venstre, dvs. være positive i avledning I og aVF. Det skal også være litt frekvensvariasjon med respirasjonen. Ved hvilepuls >100/min bør en finne en forklaring. Ved takykardi forkortes systolen noe (QT-tiden forkortes), men det er særlig diastolen som forkortes (T-Q), og P-bølgen kan komme tett på T-bølgen foran, og ev. smelter de sammen.
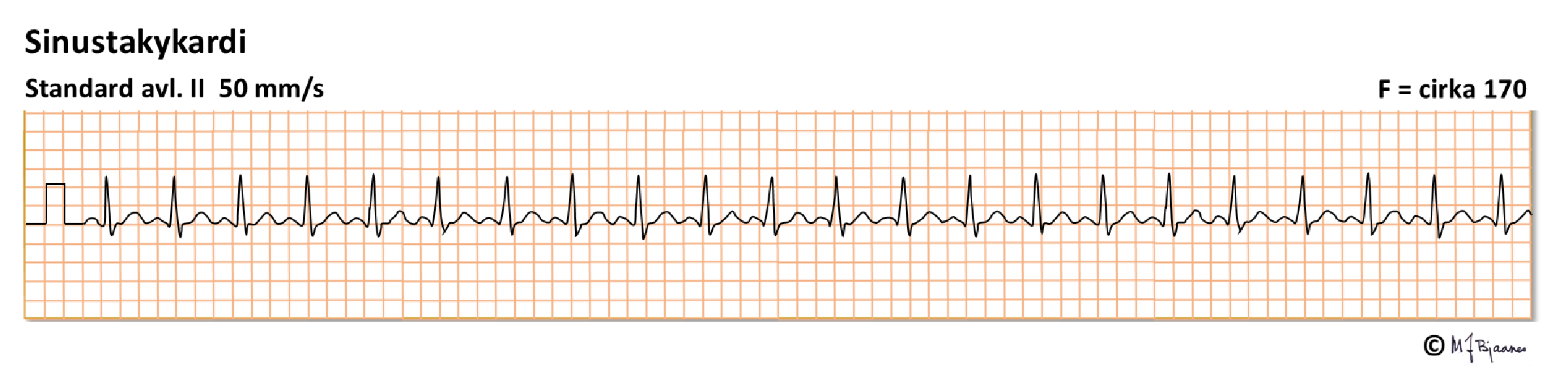
Sinustakykardi kan ha en rekke årsaker:
En atrial ekstrasystole kommer tidligere enn forventet, og utseendet av P-bølgen kan være annerledes når den kommer fra annet sted enn sinusknuten. En tidlig ekstrasystole kan treffe AV-knuten i den relative refraktærfasen til slaget foran, og overledes langsomt fordi den får slakkere fase 0, eller den treffer den absolutte refraktærfasen og blokkeres.
Atriale ekstrasystoler som overledes til hjertekamrene, merkes av mange som et lite hopp i brystet, mens andre ikke registrerer dem. De regnes for å være uskyldige, men er assosiert med økt risiko for å få atrieflimmer. De skal vanligvis ikke behandles.
AV-knuten kan reagere på atriale ekstrasystoler på ulike vis med uforandret, forsinket eller blokkert overledning. Ekstrasystoler som når AV-knuten i dens relativt refraktære periode, vil bli forsinket (forlenget PQ-intervall). Atrie-ekstrasystoler som ikke overledes og gir et QRS, blir bare til en liten hump eller dump i EKG. En atrial ekstrasystole som passerer AV-knuten, kan komme brått på ledningssystemet nedenfor og overledes aberrant. Særlig høyre gren gir ofte helt eller inkomplett grenblokk (hhv. QRS ≥0,12 og 0,10-0,12 s). Slik aberrant overledning er et normalfenomen.
Siden ledningsevnen varierer mellom de ulike banene gjennom AV-knuten, kan en atrial ekstrasystole møte én vei som leder og en annen som er blokkert, og det disponerer for sirkelstrømstakykardier (reentry, se senere).
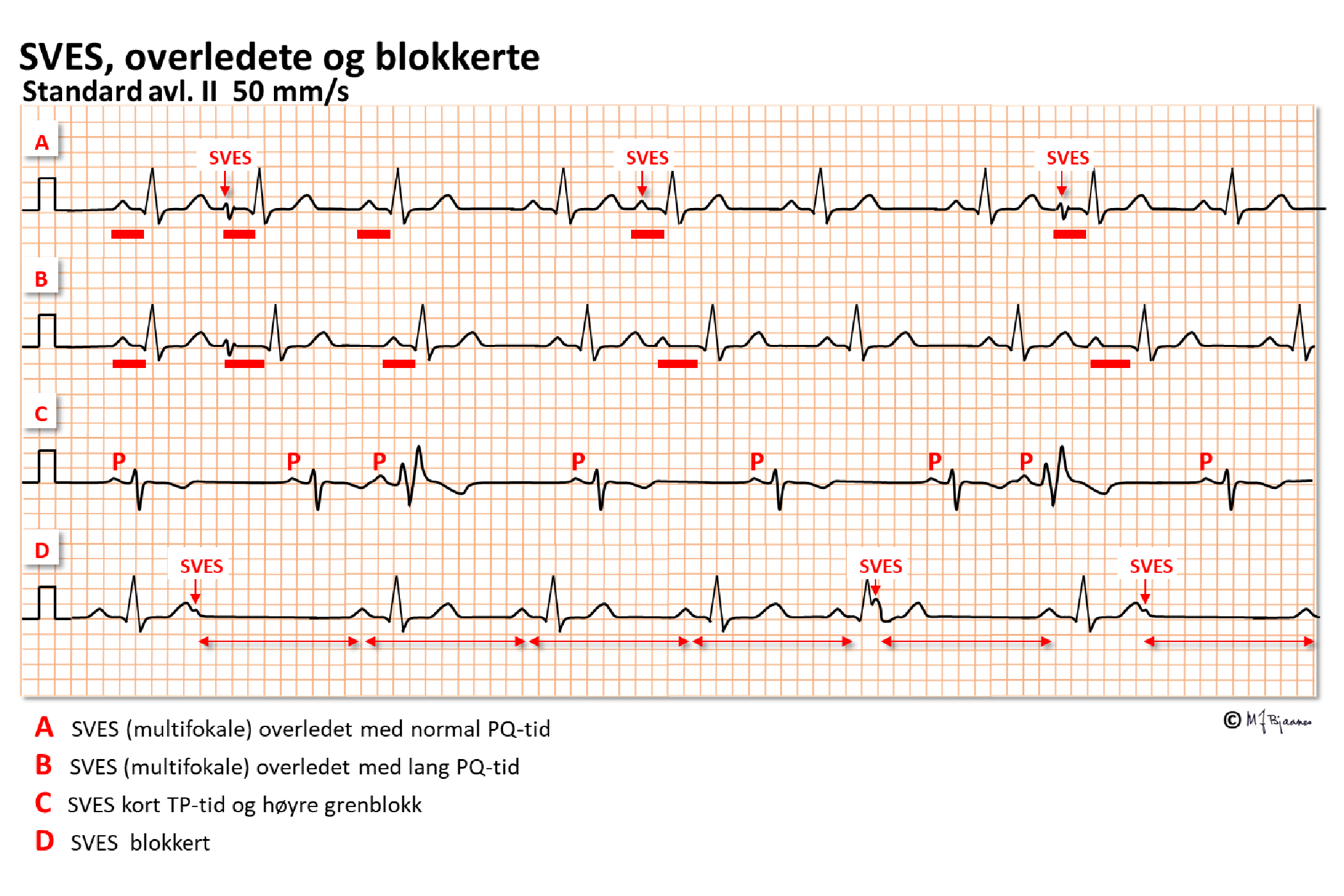
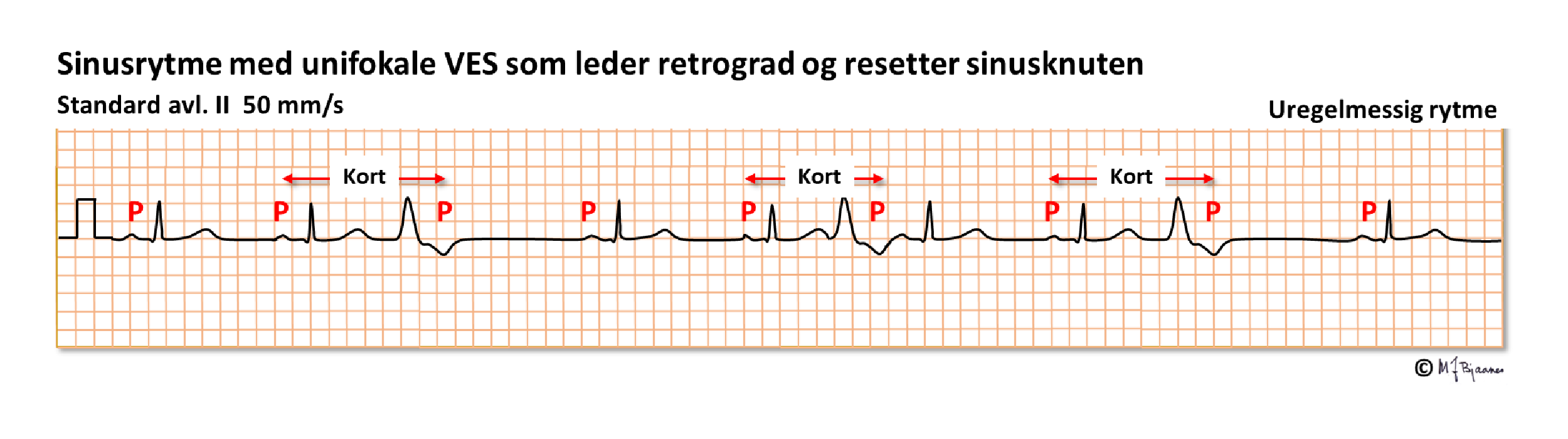
For den spesielt interesserte: en supraventrikulær ekstrasystole vil kunne trenge inn i sinusknuten og «nullstille» den slik at den ikke sender ut den neste P-bølgen på forventet tid, men får «reset» og utsetter neste P. P-P intervallet blir også litt lengre enn normalt (gjerne 100 ms ekstra) fordi ekstrasystolen bruker tid på å trenge inn i sinusknuten, resette den og komme ut og aktivere atriemyocytter som starter den neste P-bølgen.
I blant kan vi støte på et plutselig «uforklarlig» forlenget P-P intervall. Hva kan det skyldes?
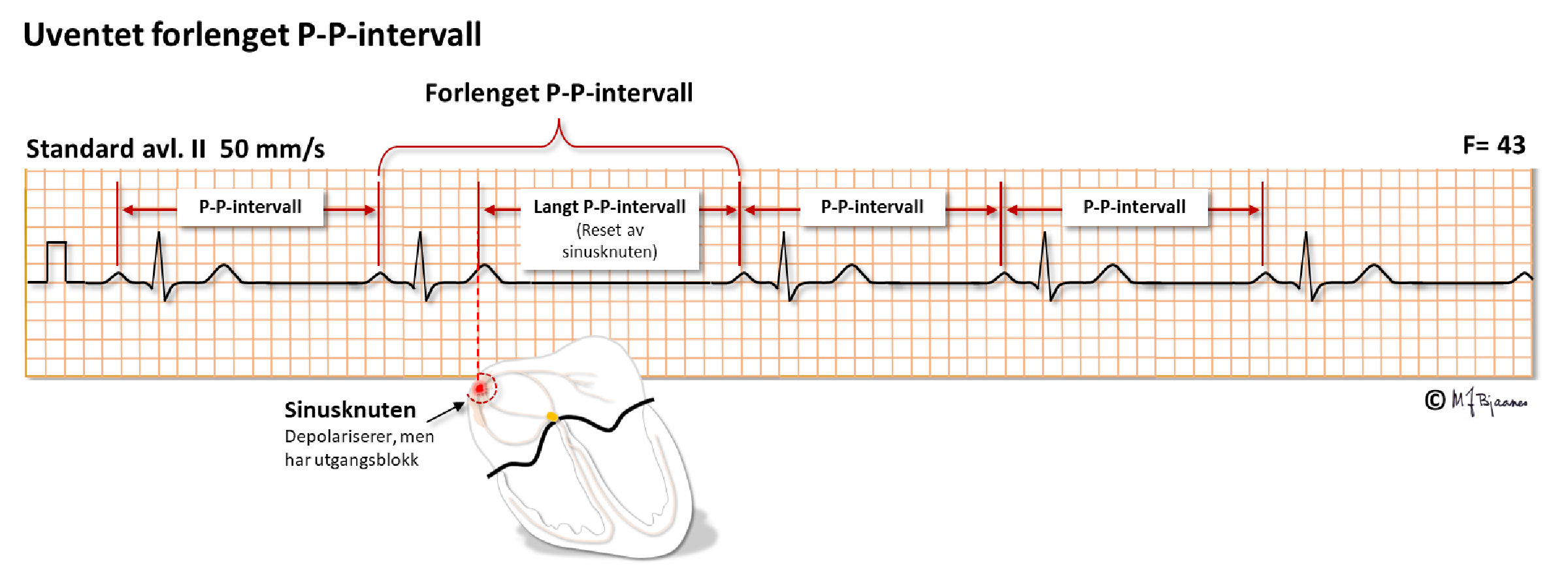
Forklaringen kan være at sinusknuten har hatt en ekstra depolarisering som ikke har klart å stimulere de nærliggende atriemyocyttene (de er refraktære, eller det er utgangsblokk). Vevsmassen i sinusknuten er for liten til å kunne prege EKG på annen måte enn ved å resette sinusklokken og utsette neste P. Denne mekanismen har man kunnet bekrefte ved invasive elektrofysiologiske undersøkelser.
Takykardier er hjerterytmer som går raskere enn 100 slag/min, og ved de supraventrikulære er det forkamrene som styrer rytmen. QRS-kompleksene er som oftest smale (<0,12 s), men de kan være brede i noen tilfeller:
Anfallene kan ofte forebygges og stanses med medisiner som påvirker pacemakerceller (kalsiumblokkere, beta-adrenerge reseptorantagonister, adenosin), ledningshastighet (natriumkanalblokkere) eller refraktærperiodene (kaliumkanalblokkere), og generelt kan arytmimekanismen fjernes ved kateterablasjon. Noen har permanent SVT med vedvarende takykardi som kan lede til hjertesvikt. Nøkkelen til å forstå takykardimekanismen, er ofte P-bølgene. En eldre kollega sa alltid «cherchez les Ps» (let etter P-ene).
Pacemakerceller finnes også utenom sinusknuten: både ellers i atriene, i hulvenene og i lungevenene. De kan forårsake ekstrasystoler, men også anfall med korte eller lengre løp med rask puls: atrietakykardi. Slike anfall er ikke farlige fordi AV-knuten blokkerer altfor tette impulser, ofte slik at annenhver overledes og blir pulsgivende. P-bølgenes utseende kan vise hvor arytmifokus er: avledning I viser om de kommer fra høyre eller venstre, aVR, aVL og aVF om de kommer fra høyt eller lavt fokus, og V1-V6 om de kommer forfra eller bakfra. Overledningen beskrives som forholdet mellom antallet P og QRS: 1:1 når alle P-er overledes, 2:1, 3:1 eller uregelmessig overledning.

Lite plagsomme anfall behandles ikke. De fleste atrietakykardier drives fra ett fokus, og anfallstendensen kan fjernes ved kateterablasjon, hvor en «brenner» eller «fryser» bort den unormale pacemakercellen. Ablasjon er indisert ved hyppige eller plagsomme anfall, eller hvis takykardien varer så lenge at hjertet blir utslitt (hjertesvikt). Etter hjerteoperasjoner kan det være arr i forkammeret. Arrvev leder strøm dårlig, så da kan det bli takykardianfall på grunn av «sirkelstrøm» (se nedenfor).
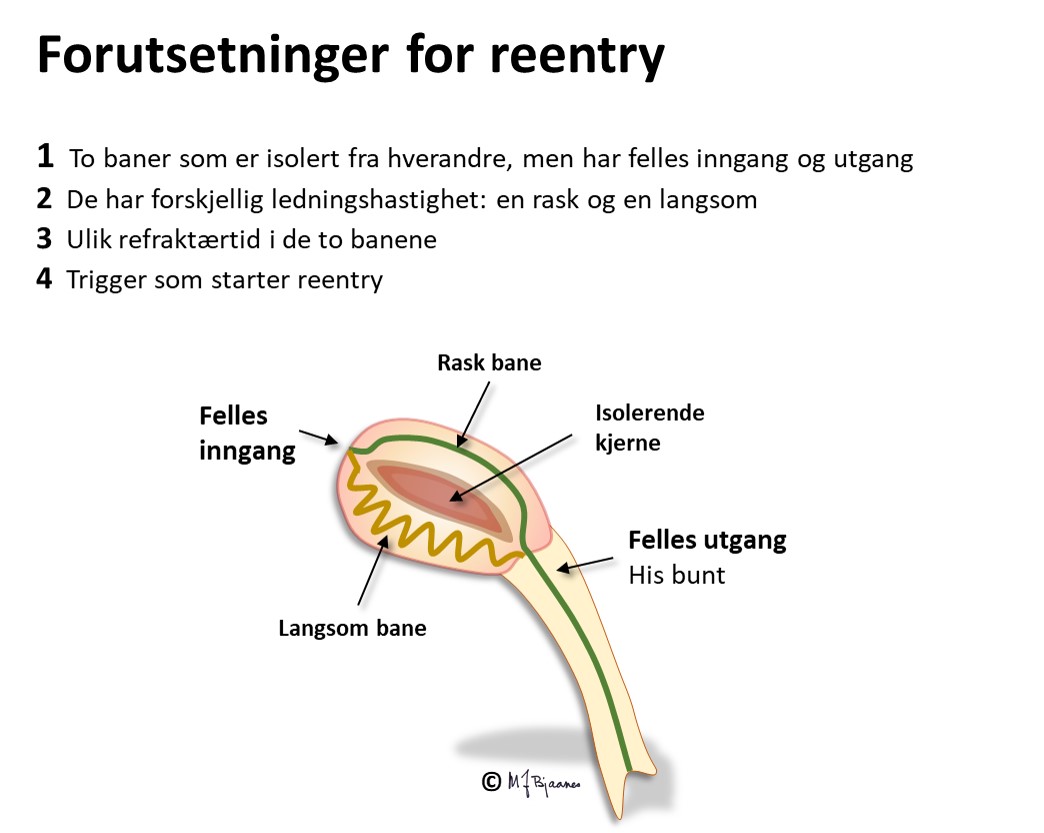
I AV-knuten er det langstrakte adskilte baner med forskjellige egenskaper. Oppad fortil ledes impulsene raskere, nedad baktil langsommere. Forskjellene skyldes ulik lengde på banene, ulik lengde og tykkelse på cellene og ulike antall conneksoner. Den raske banen har lang refraktærtid i forhold til den langsomme (tenk på Æsops fabel om haren og skilpadden). Når atrieimpulsene samtidig går ned både rask og langsom bane, kommer de først ned den raske, aktiverer His’ bunt så vi får et QRS, men trenger samtidig opp i den langsomme banen, kolliderer med impulsen ovenfra, og dermed slokker de hverandre.
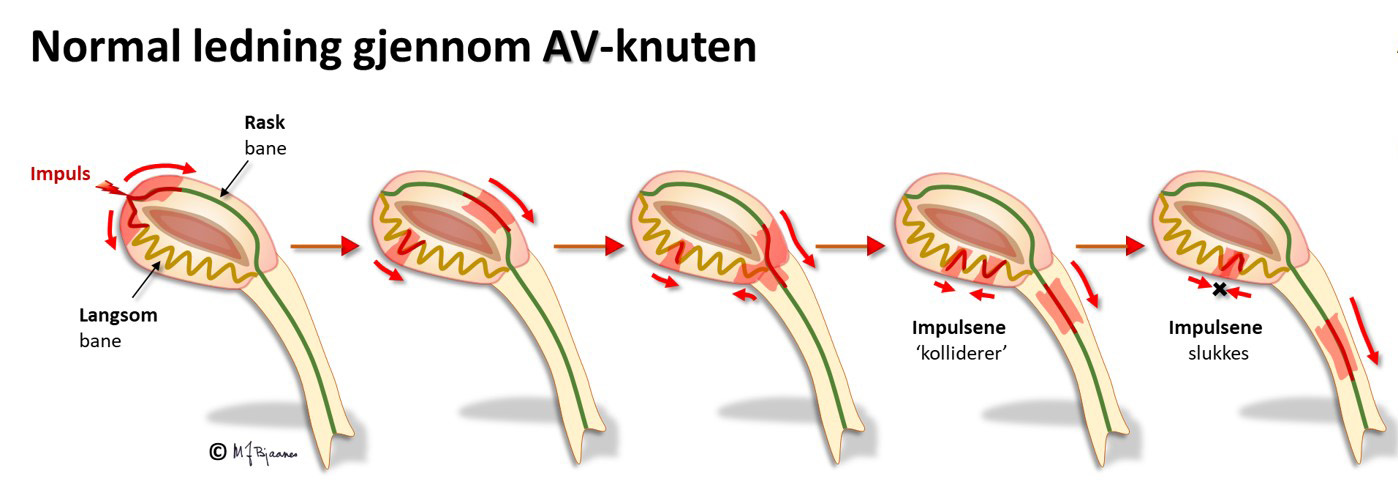
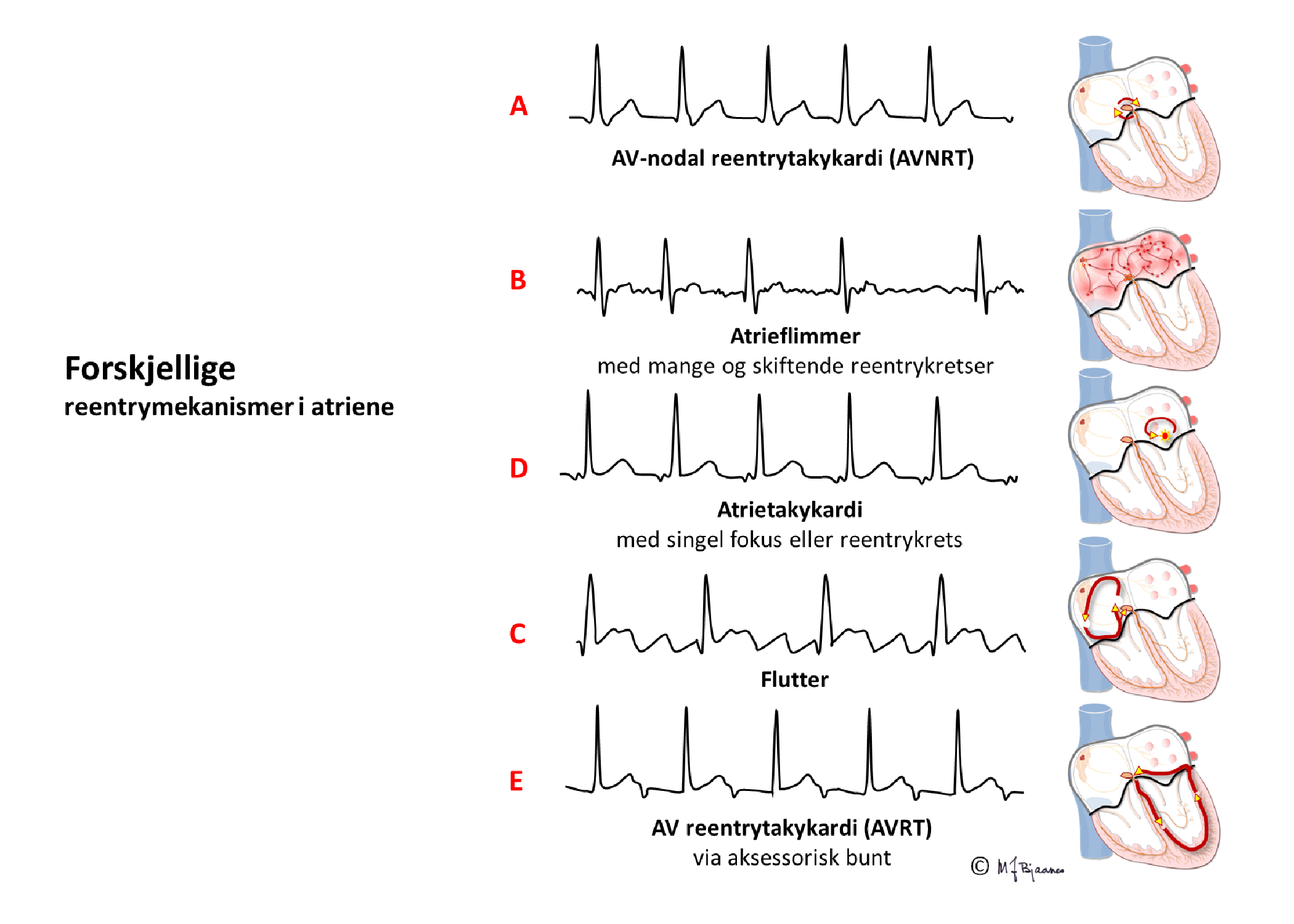
Hos noen blir forskjellene mellom ledningsbanene store. Hvis det da kommer en tidlig ekstrasystole fra atriet, kan den møte en AV-knute der den raske banen fortsatt er refraktær, så impulsen bare ledes ned den langsomme banen. Når impulsen kommer ned, har den raske banen fått hviletiden sin, og leder nå impulsen oppover, tilbake til forkammeret, men også inn i og ned den langsomme banen på ny. Og nede igjen gjentas sirkelen. Hver gang depolariseringsfronten er nede mot His’ bunt, utløses en ventrikkelkontraksjon, og hver gang oppe, aktiveres atriene. Dette er eksempel på sirkelstrøm, eller «reentrytakykardi».
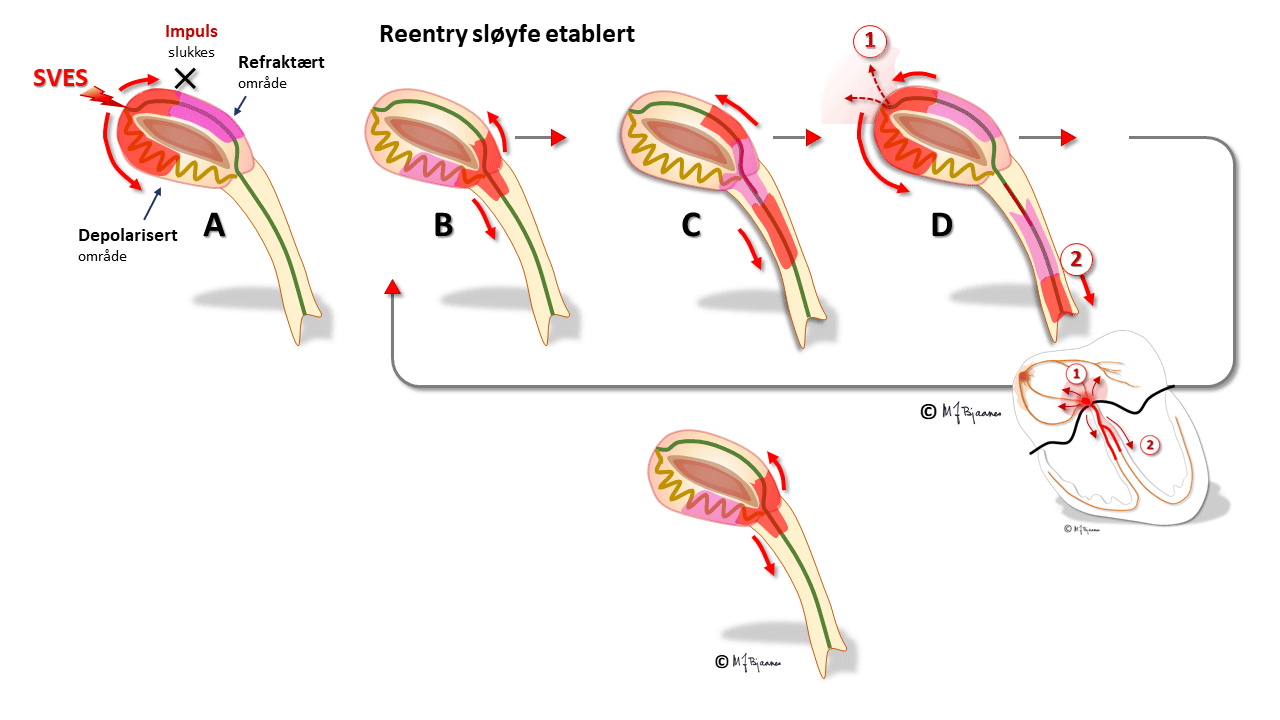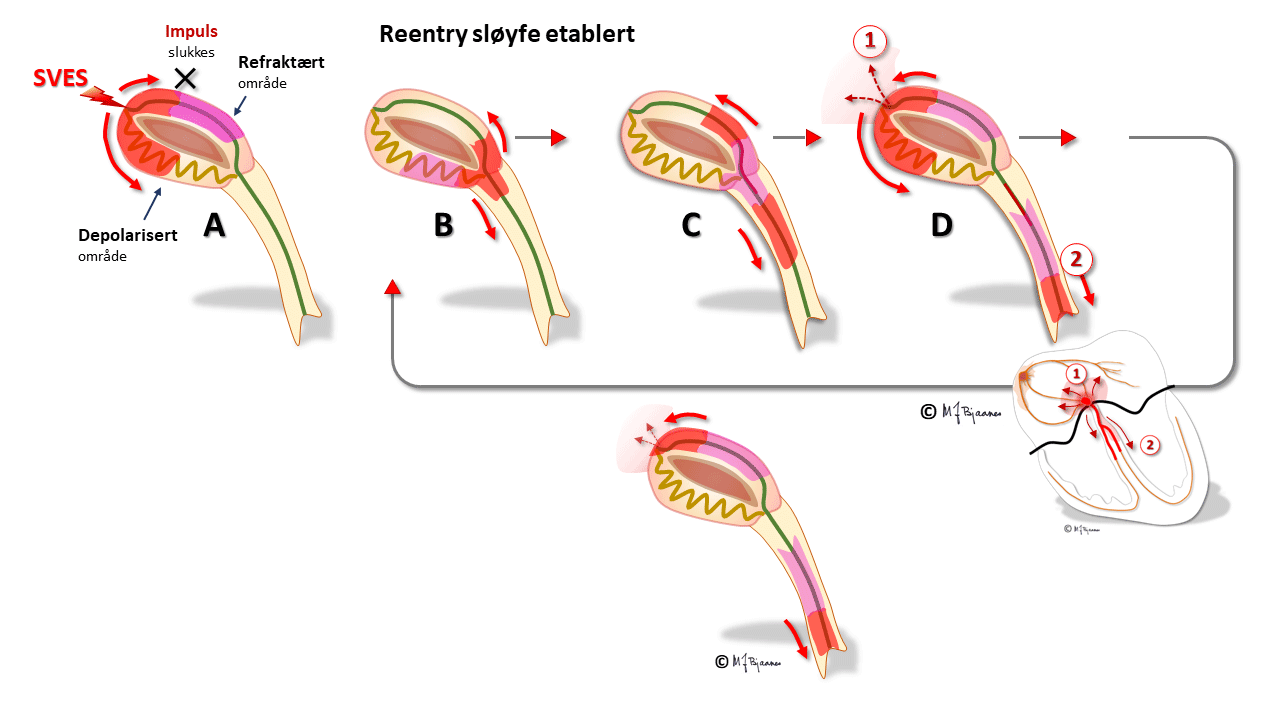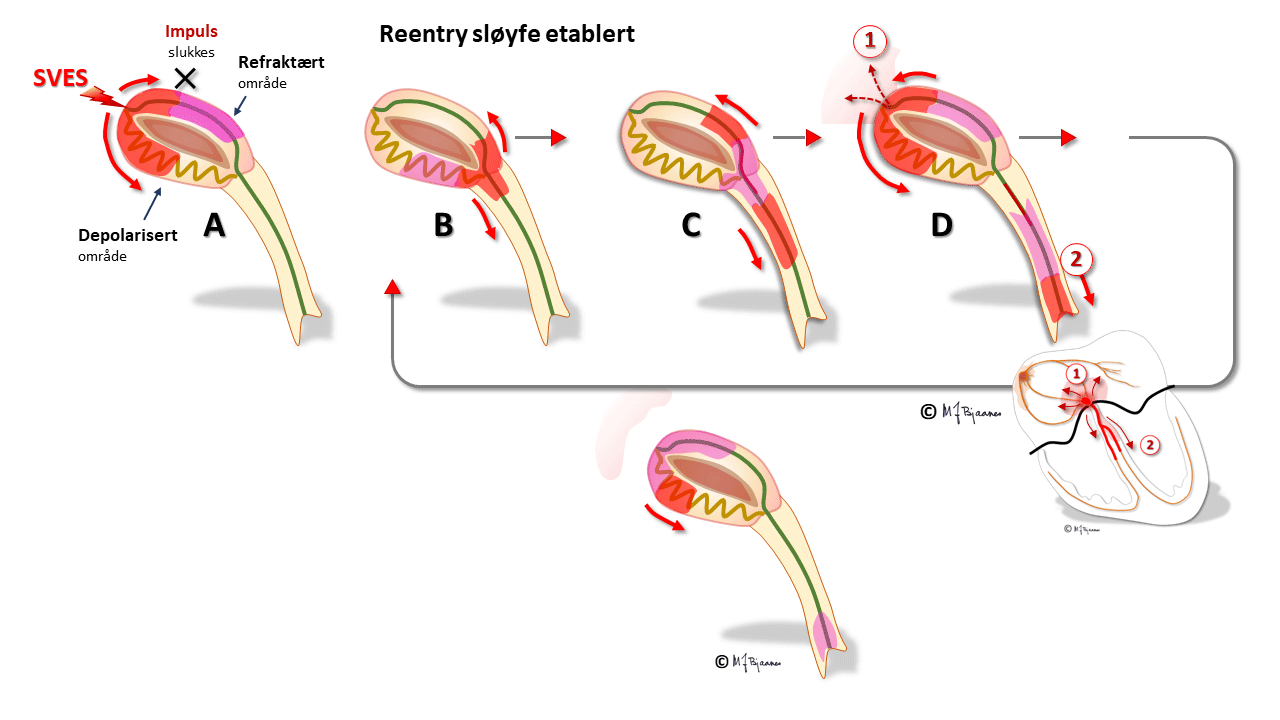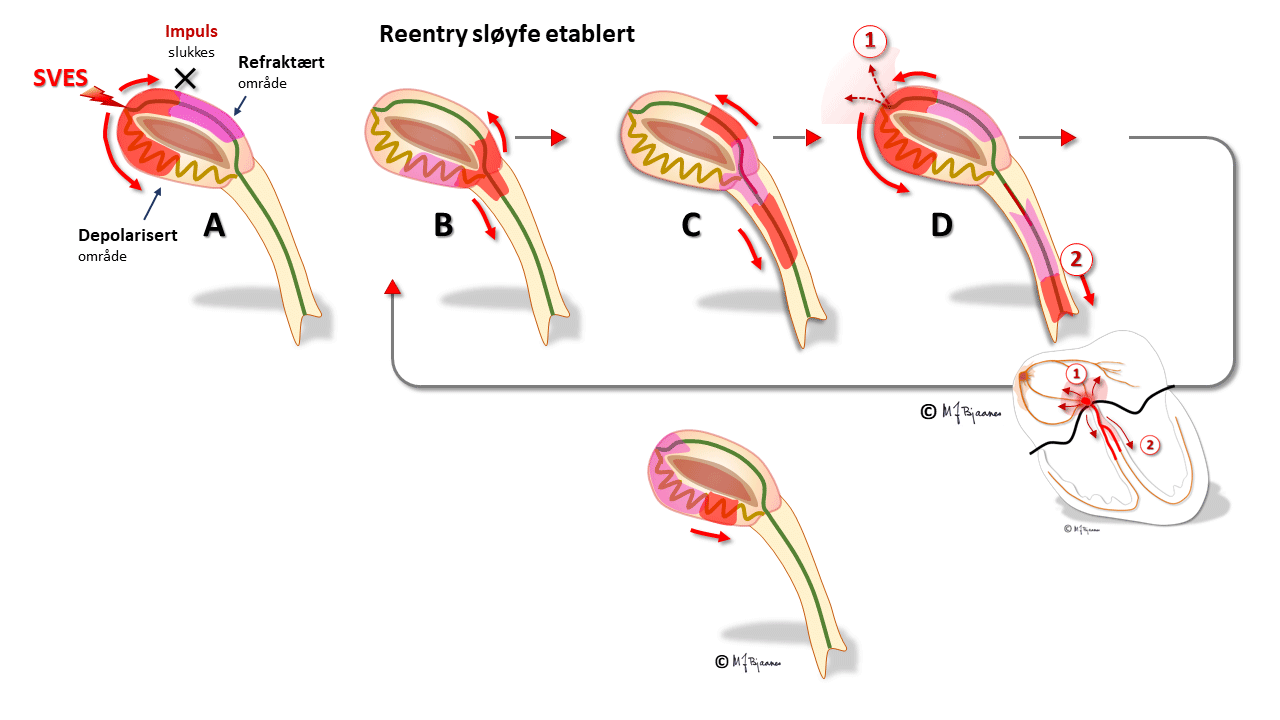
Ved den typiske nodaltakykardien snurrer impulsene ned langsom bane og opp den raske. Da vil atriene og ventriklene aktiveres nesten samtidig. QRS kan skjule den mye mindre P-bølgen, eller litt av P-bølgen kan titte frem i for- eller bakkant av QRS.
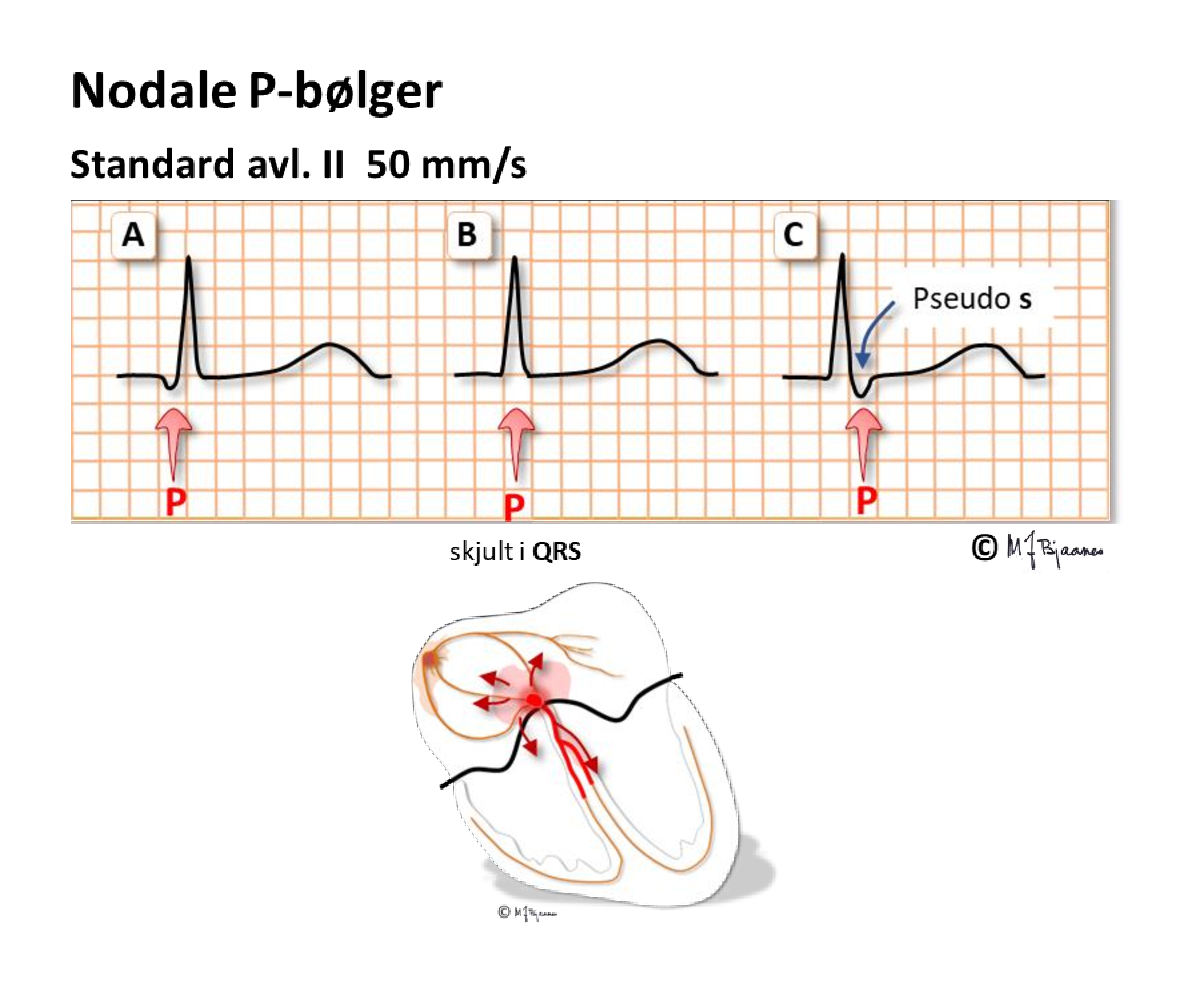
Ofte er det lettest å finne P-bølgen når en sammenlikner QRS under takykardi og i sinusrytme: hvis det er en liten forskjell, kan det skyldes en P-bølge.
Fordi atriene og ventriklene slår samtidig, vil trykkbølgen fra atriekontraksjonen ikke trenge gjennom de lukkede seilklaffene, men forplantes bakover i cava- og lungevenene. Pasientene forteller ofte at det dunker i halsen, de føler ubehag med pusten, og anfallet kan lett tolkes som panikkangst eller hyperventilasjon. Ofte kan hjertebanken stoppes ved at pasienten presser med magen (som når man trykker på do; Valsalvamanøver), eller om legen gjør karotistrykk. Prevalensen er dobbelt så høy hos kvinner som hos menn, og det er oftest friske hjerter hos unge mennesker som rammes. Antiarytmiske medikamenter kan både forebygge og stoppe anfall, og det er kurant å brenne bort den plagsomme banen med kateterablasjon, og da er man kvitt reentryproblemet.
Ved atypisk AV-nodal reentrytakykardi går impulsene i AV-knuten motsatt vei: ned den raske banen (normal PQ-tid) og opp den langsomme.Her har pasienten en ekstra forbindelse mellom atrier og ventrikler, en aksessorisk muskelbunt som kommer i tillegg til AV-knuten. Bunten er ofte tynn og liten, og krysser AV-ringen (annulus fibrosus). Mens AV-knuten forsinker impulsene fra forkammeret og gir atriet tid til å tømme seg, er den aksessoriske bunten bare en fiber som leder depolariseringen raskt ned og aktiverer en mindre del av kammeret for tidlig (preeksitasjon). Resten av hjertet aktiveres så på normal måte gjennom His’- purkinjefibrene. Preeksitasjonen gjør at det blir en kort PQ-tid, en buet start på QRS (deltabølge), et bredere QRS enn normalt og T-bølger som er motstilt QRS fordi aktiveringen ikke helt og fullt har fulgt det normale ledningssystemet.
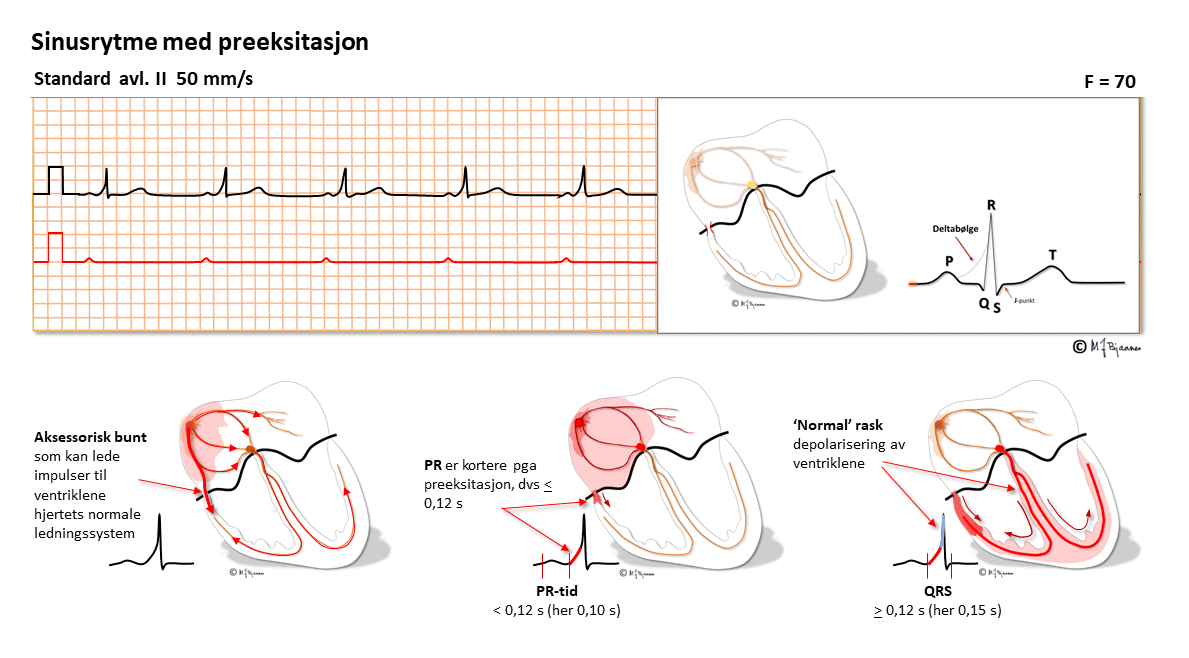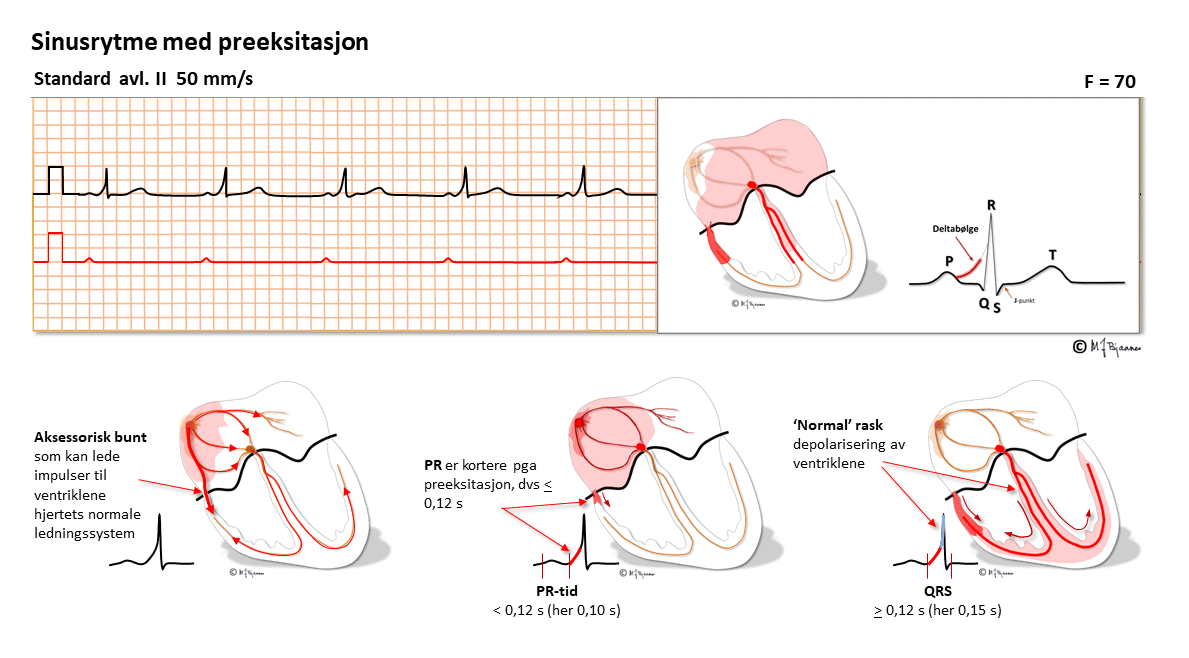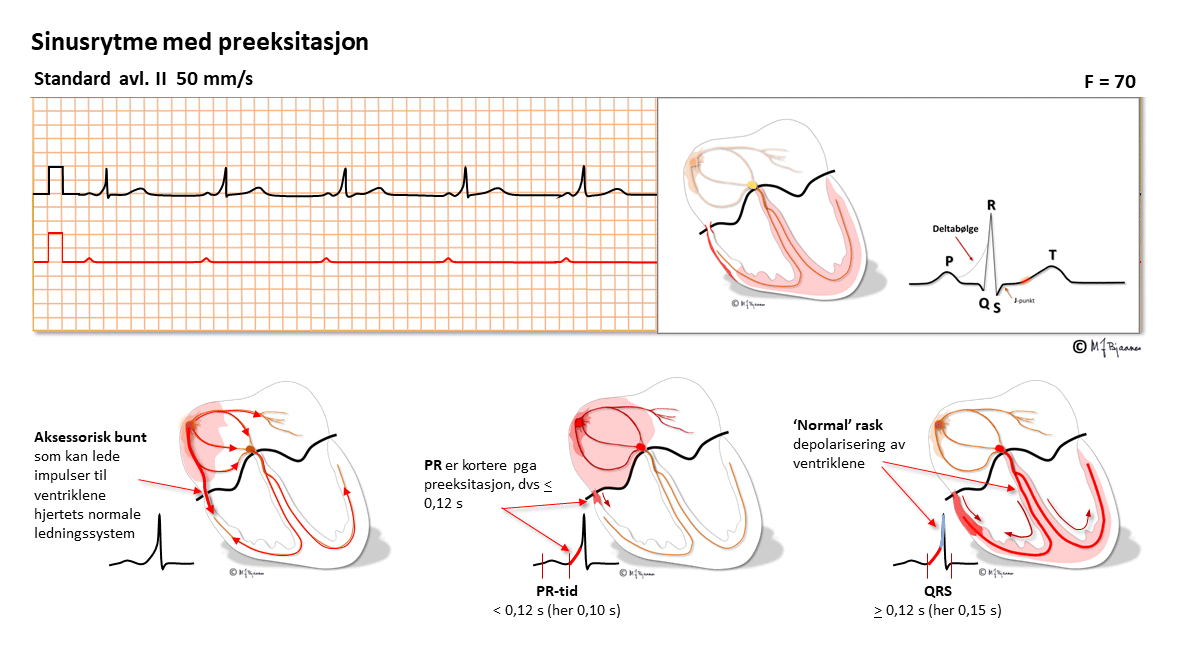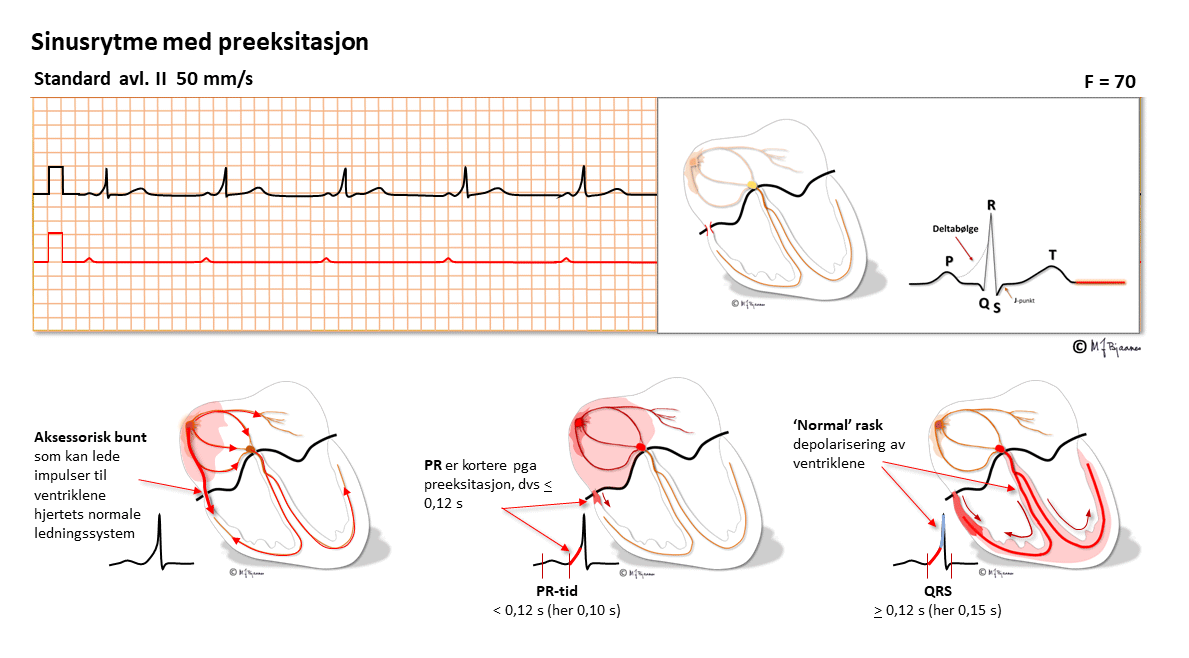
Her ligger forholdene til rette for sirkelstrøm (reentrytakykardi): det er to baner (His’ bunt og den aksessoriske). De har ulike lederegenskaper, felles inngang og utgang (atriene og ventriklene), og er isolert fra hverandre av annulus fibrosus. På samme måte som ved nodaltakykardi, kan en ekstrasystole fra atrie eller ventrikkel treffe den ene banen refraktær mens den andre er ledende, og så er reentrytakykardien i gang.
Den vanligste rotasjonsveien er fra ventrikkel, opp den aksessoriske bunten, så ned ledningssystemet, slik at den gir et normalt, og ikke lenger preeksitert QRS (den ledes da den "riktige veien", og takykardien kalles "ortodrom". Mindre vanlig er det at impulsen snurrer den andre veien: baklengs opp det normale ledningssystemet og via atriene ned den aksessoriske bunten. Det gir all aktivering av kamrene utenom ledningssystemet, slik at QRS vil bli bredt, akkurat som en ventrikulær ekstrasystole eller ventrikkeltakykardi fra dette området ville se ut. Dette betegnes "antidrom takykardi".
Fordi AV-knuten og atriene er med i arytmisirkelen, vil det være en P-bølge mellom QRSene, og takykardien kan brytes hvis det blir blokkering i AV-knuten (Valsalvamanøver, karotistrykk, adenosin, verapamil eller betablokker). Når takykardien stopper, kommer preeksitasjonen tilbake. Den beste betegnelsen er atrio-ventrikulær reentrytakykardi (AVRT), men den kalles også Wolff-Parkinson-White-syndrom etter legene som først beskrev den.
Noen aksessoriske bunter leder bare retrograd. Da er det ingen preeksitasjon i sinusrytme, og det kan heller ikke bli noen antidrom bredkomplekset takykardi. Men fortsatt kan de lede fra ventrikkel til atrie og forårsake ortodrome takykardianfall. Fordi hvile-EKG er normalt, kalles dette skjult WPW.
Ved innvendig elektrofysiologisk undersøkelse kan en starte og stoppe WPW-anfall, kartlegge hvor en aksessorisk bunt ligger, og brenne eller fryse den bort (kateterablasjon). Det pleier å være kurant, og gjøres hvis det er plagsomme anfall som ikke kan kontrolleres med medisiner, eller når pasienten vil slippe å ta pillene.
Atrieflimmer (se senere) kan være livsfarlig hos en person med en aksessorisk bunt som overleder med preeksitasjon. Selv symptomfrie pasienter med preeksitasjon bør derfor vurderes av hjertespesialist, og hvis overledningsevnen er farlig god, kan forebyggende destruksjon av bunten gjøres med kateterablasjon.
Atrieflutter skyldes også en reentrymekanisme.
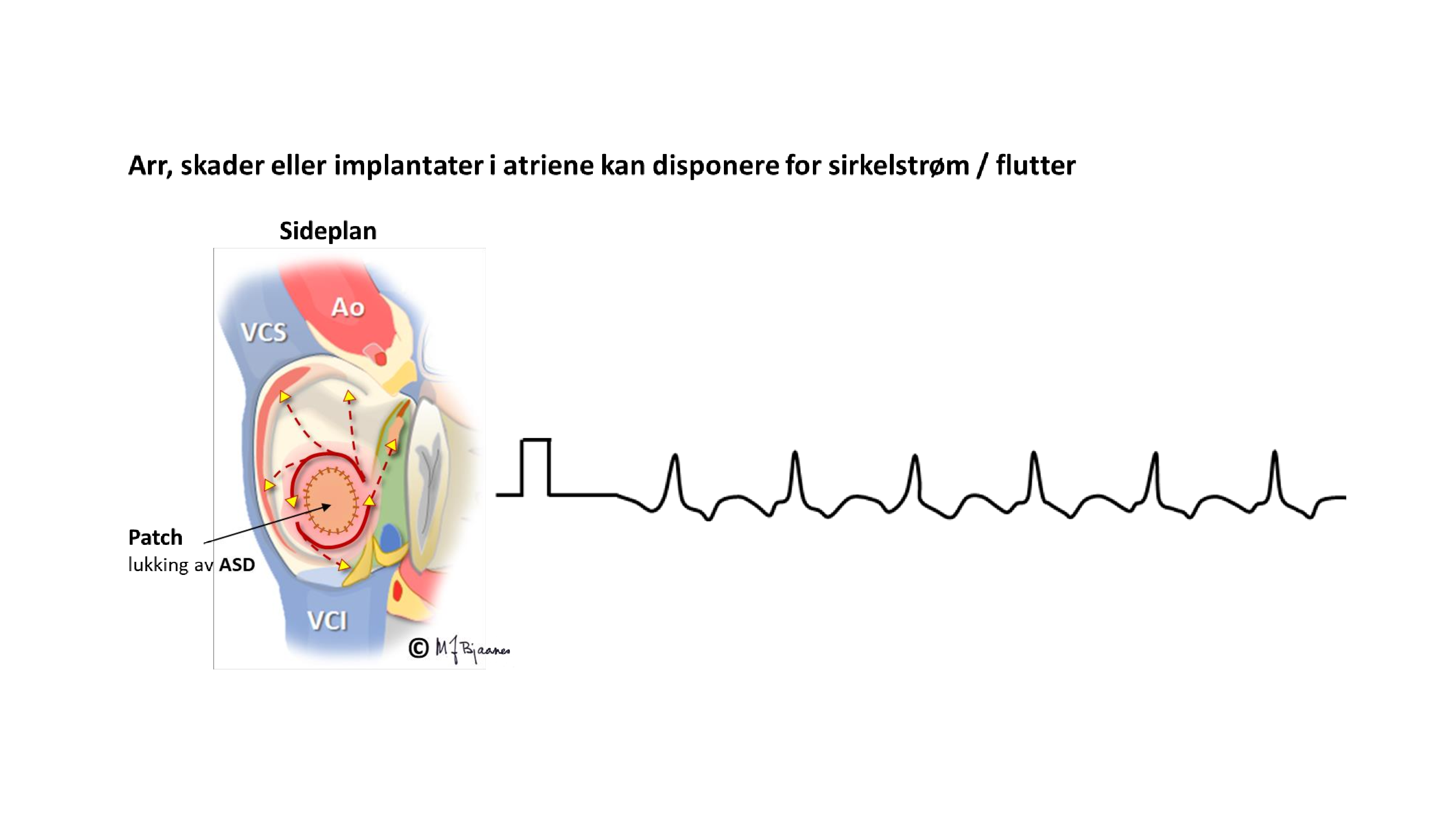
Den typiske flutteren går i en ring i høyre atrium: opp langs septum foran fossa ovalis til atrietaket, og så ned på utsiden av den isolerende annulus fibrosus til eggen mellom innmunningen av vena cava inferior og bakkanten av tricuspidalringen, og så rundt munningen av sinus coronarius og videre opp. Ved kateterablasjon kan en lage en arrlinje tvers over denne eggen, og slik hindre impulsene fra å komme rundt.
Atrieflutter er en regelmessig organisert forkammerrytme, 250-350/min. Flutterbølgene (F-bølger) stammer typisk fra høyre forkammer, og har da et karakteristisk sagtakkmønster i nedreveggsavledningene (II, aVF og III). AV-knuten kan som regel ikke slippe gjennom så tette impulser, så en kan ofte se regelmessig rytme med 4:3, 3:2 eller 2:1-overledning, men også veksling av intervallene (Wenckebach blokk).
2:1-overledet atrieflutter er vanlig. Da er ventrikkelfrekvensen gjerne 140-150/min, og det kan være vanskelig å se flutterbølgene. Hvis man gjør karotistrykk da, kan ofte vagusstimuleringen gjøre at AV-knuten blokkerer overledningen, så diagnosen blir lett å se:
Det finnes også utypiske fluttere: impulsene kan snurre motsatt vei i høyre forkammer, eller det kan dannes sirkler rundt arr i forkamrene, for eksempel etter hjertekirurgi eller kateterablasjon i venstre forkammer (brukes mot atrieflimmer).
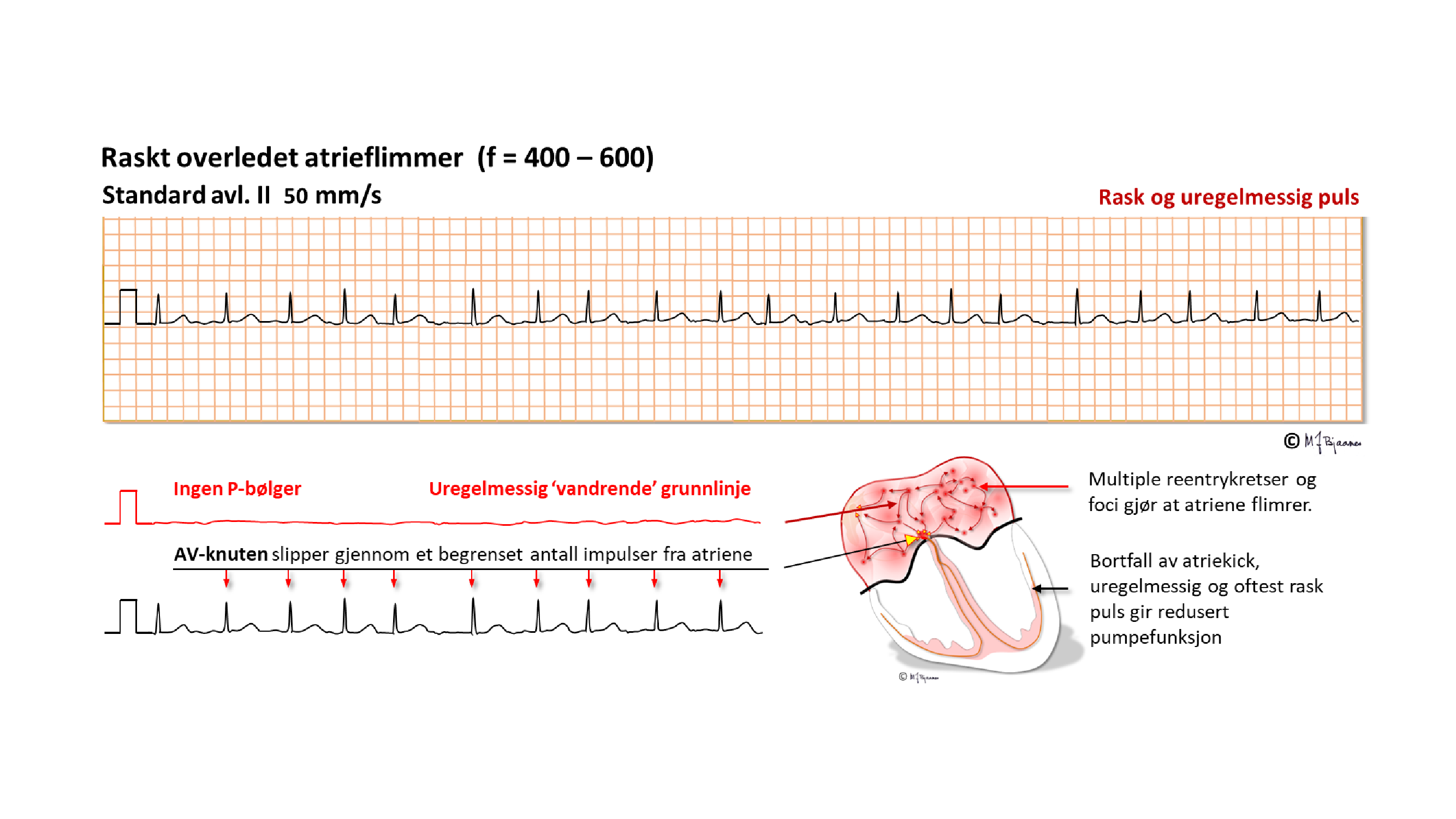
AF kjennetegnes ved raske, uregelmessige (kaotiske) atriekontraksjoner (>350/min) og uregelmessige QRS. Diagnosen stilles med EKG, men en kan få mistanke hvis pulsen er uregelmessig. Ved nyoppstått flimmer er flimmerbølgene (f-bølger) ofte grove, og kan likne P-bølger i noen avledninger (oftest i V1-V2). Har flimmeren stått lenge, kan grunnlinjen bli som en flat strek. Et anfall med rask, uregelmessig overledet atrierytme må vare i minst 30 sekunder for å kvalifisere til atrieflimmerdiagnosen.
Arytmispesialister kaller ofte atrieflimmer for «alle arytmiers mor» fordi alle arytmilærens elementer spiller inn: det trengs et substrat (flere muligheter for sirkelstrøm i store, fibrotiske forkamre), triggere (SVES, enten fra pacemakerceller eller trigget automati fra vanlige myocytter) og endelig miljøfaktorer (vagus, sympaticus, iskemi, elektrolyttforstyrrelser, hypovolemi). Nyoppstått atrieflimmer gir som regel en rask ventrikkelfrekvens, mens det roer seg med tiden. Ofte trenger pasientene frekvensreduserende medisiner. Det er medikamenter som bremser ledningen gjennom AV-knuten, som betablokkere eller kalsiumkanalhemmere. Skal AF forebygges, må en bruke medisiner som bremser impulsledningen (Na+ -kanalblokkere) eller øker refraktærtiden (K+ -kanalhemmere). Ved kateterablasjon mot atrieflimmer lages arrlinjer i venstre atrium, rundt innmunningene av lungevenene. Ved det hindres ekstrasystoler fra lungevenene i å dra i gang et flimmeranfall.
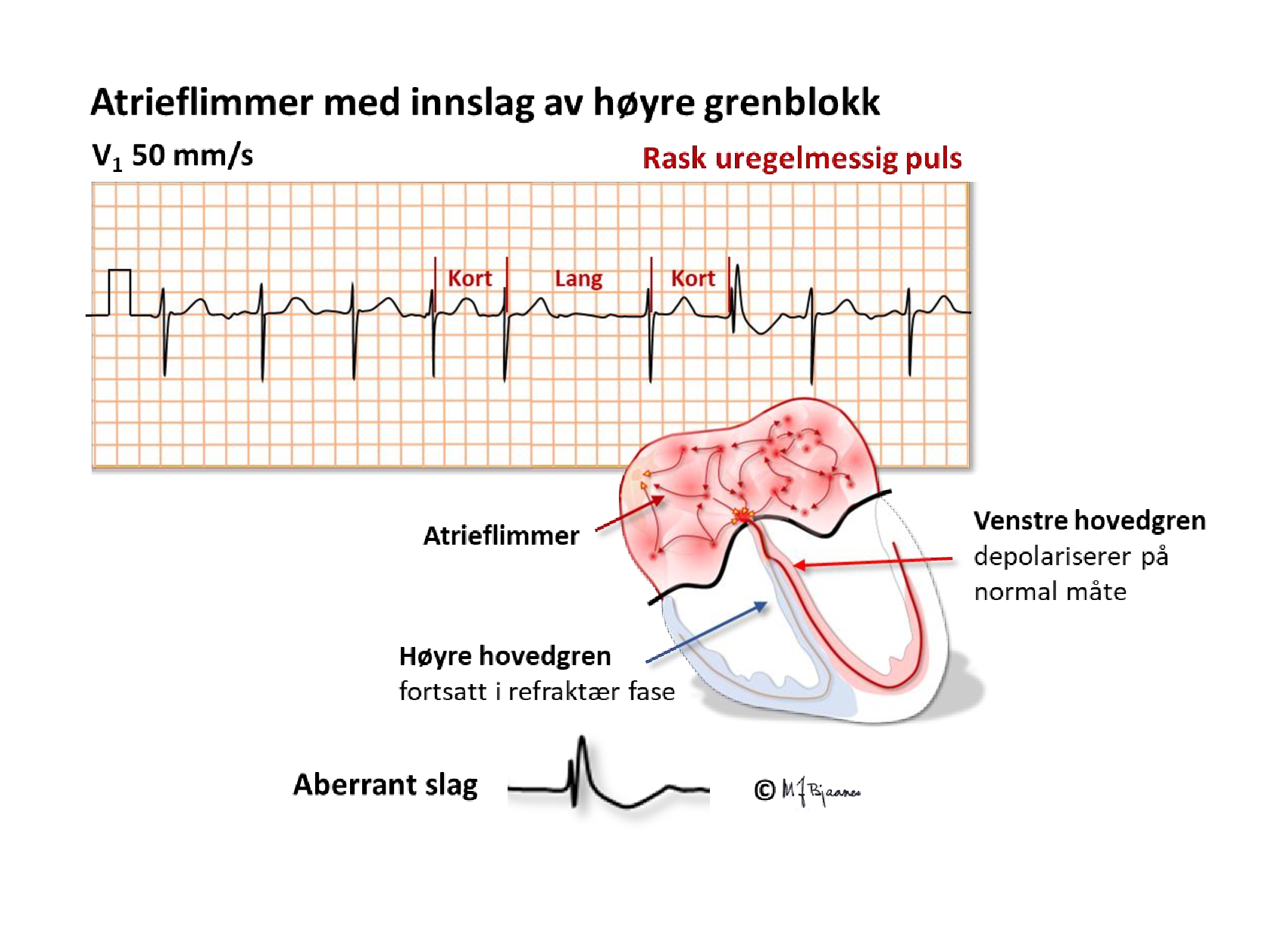
Hvis en person med grenblokk får AF, vil (naturligvis) takykardien bli bredkomplekset og kunne forveksles med en ventrikkeltakykardi (VT). Kjennetegn på AF vil da være at grenblokket er typisk (høyre eller venstre) og hjerterytmen langt mer uregelmessig enn ved VT.
Iblant kan det dukke opp brede QRS i en eller smalkomplekset serie. Det gjelder særlig når det er et langt fulgt av et kort R-R-intervall. Det siste QRS treffer i ledningssystemets relative refraktærperiode, som er forlenget fordi det var en lang forutgående diastole, og impulsen overledes aberrant.
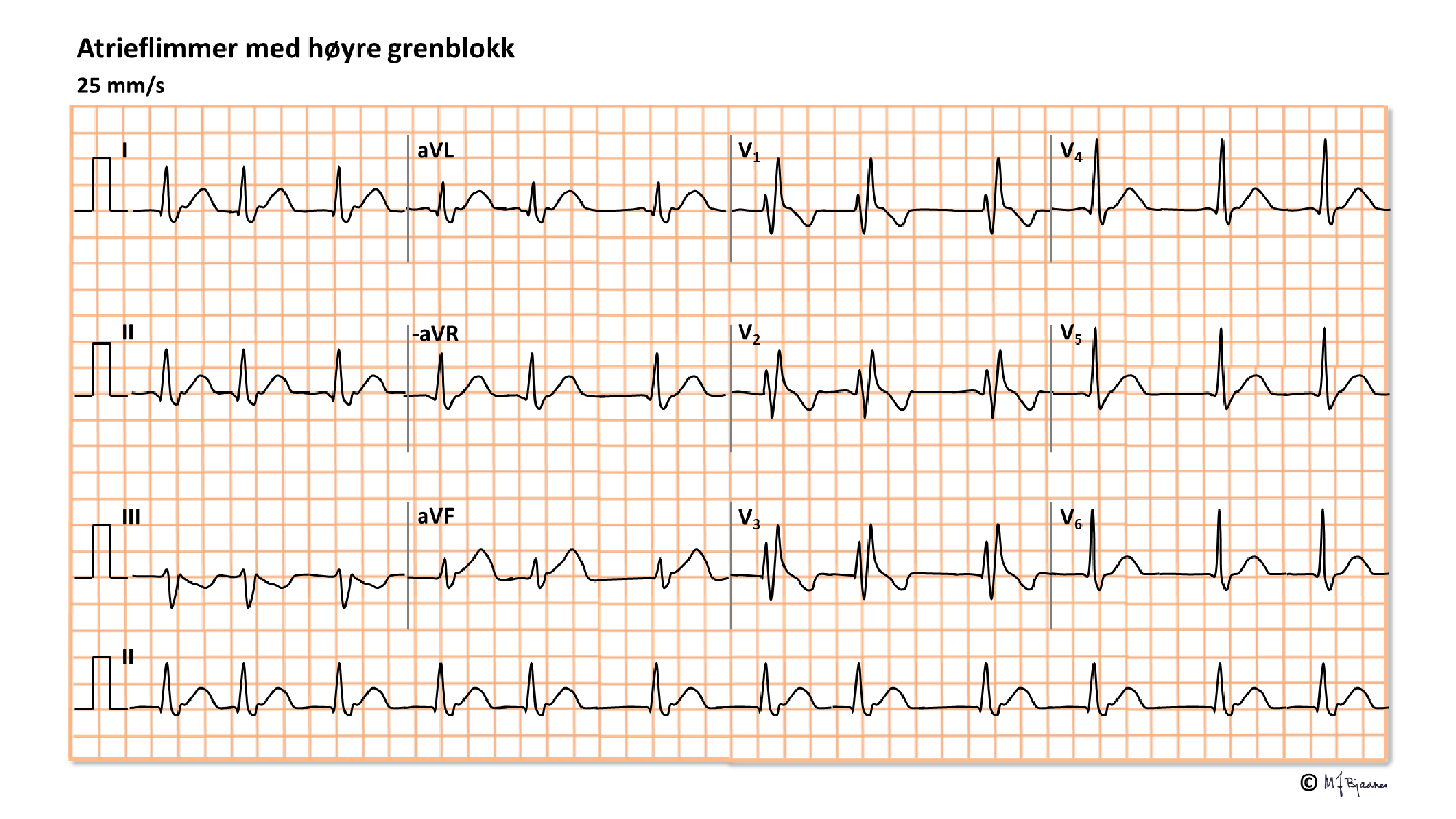
Atrieflimmer rammer 1/3 av alle som er eldre enn 40 år, før eller oftere senere i livet. Hjertesykdom disponerer, men arv, fysisk hard trening og alkohol disponerer også. Atrieflimmer kan komme i anfall eller være vedvarende eller permanent. Det er viktig å erkjenne AF fordi eldre og hjertesyke pasienter med AF har økt risiko for hjerneslag og demens, som da kan forebygges med antikoagulasjonsbehandling.
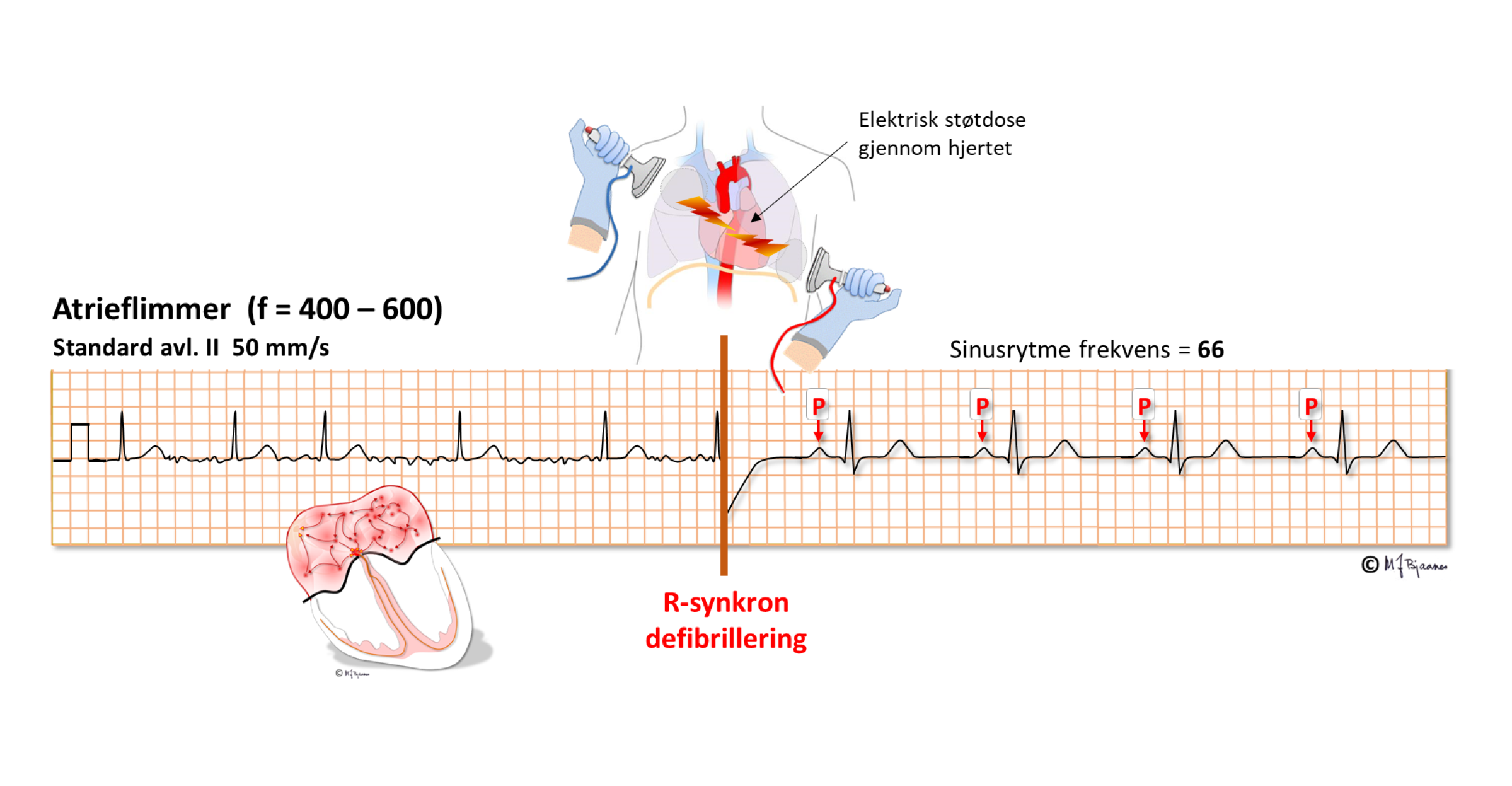
Atrieflimmer som er relativt nyoppstått, kan ofte elektrokonverteres med likestrømstøt. Det må gis synkront med R-takken slik at en unngår å gi R på T-bølgen (det kan utløse ventrikkelflimmer: se senere).
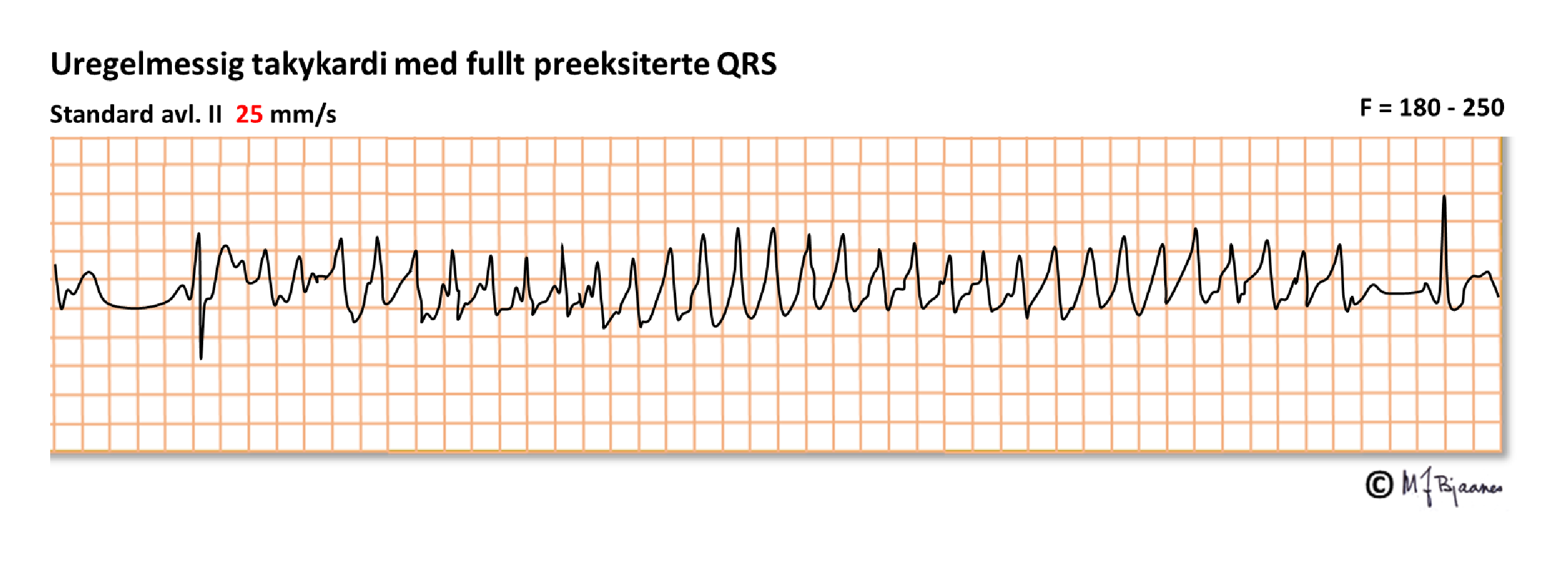
Hos en person med preeksitasjon kan den aksessoriske bunten slippe gjennom impulser farlig tett, for bunten bremser dem ikke sånn som AV-knuten gjør. Hvis denne personen får atrieflimmer, kan impulsene overledes og gi en livsfarlig rask, uregelmessig takykardi med fullt preeksiterte QRS, og defibrillering trengs hvis arytmien vedvarer.
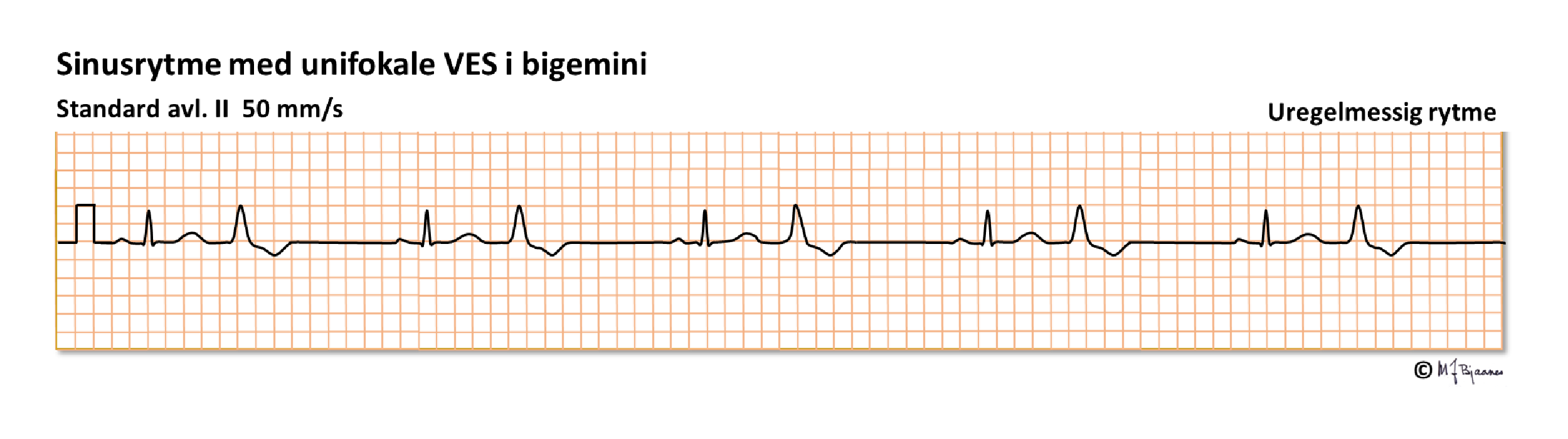
VES er hjerteslag som dannes i et av hjertekamrene, uavhengig av atriene. De kan oppstå fra enkeltcellegrupper (automatisme) eller ved sirkelstrøm (reentry) i myokard. Noen ganger kan impulsene trenge inn i ledningssystemet og gi en retrograd P-bølge som påvirker sinusknuten og utsetter den neste sinus-P-en. VES er ofte i utakt med P, og som ved typisk AV-nodaltakykardi, kjenner pasientene da at hjerteslaget dunker i halsen. VES som kommer i hvile og forsvinner ved anstrengelse, regnes som uskyldige, mens hvis de kommer under anstrengelse, er de oftere assosiert med hjertesykdom. Et stort antall VES (f.eks. >>6000/24t) kan svekke hjertet på sikt. Én VES på en 10 sekunders registrering vil tilsvare 1 x 6 x 60 x 24= 8640 VES/døgn hvis funnet er representativt.
VES har som regel ingen P-bølge i passende avstand foran seg, og de likner oftest verken høyre eller venstre grenblokk. De er brede (≥0,12 s, som regel >0,14 s) fordi de ikke utbres via ledningssystemet og starter langsomt fra et fokus, men de avsluttes raskere fordi de etter hvert trenger inn i ledningssystemet. Tiden fra QRS start til toppen av R blir derfor som regel lengre enn tiden fra R-topp eller S-bunn til QRS-avslutningen (J-punktet). Ved grenblokk er det omvendt.
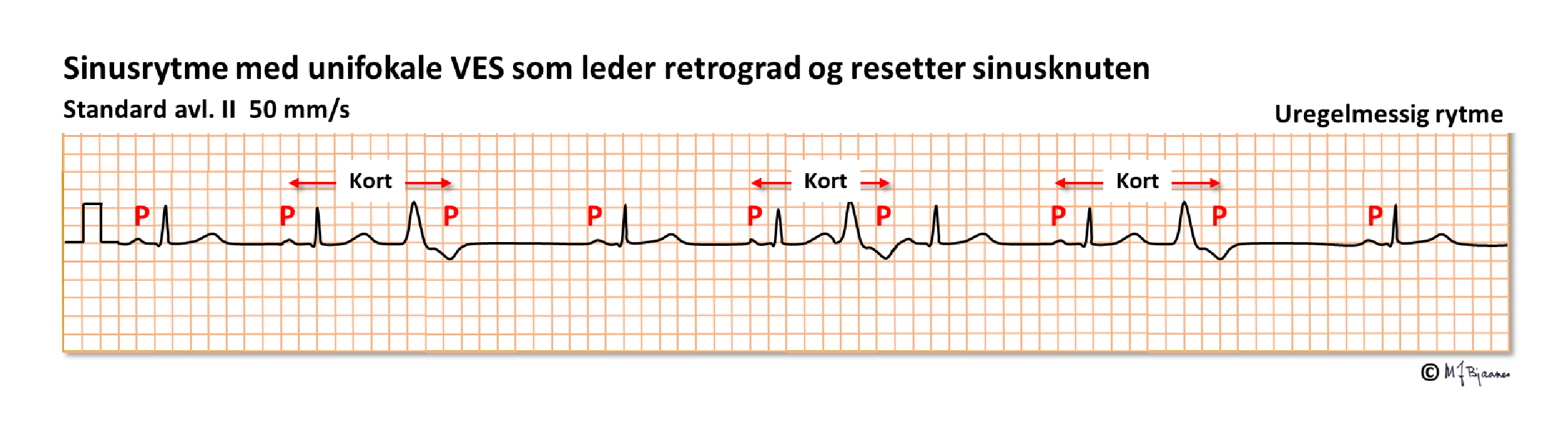
Ventrikulære ekstrasystoler kan opptre tilfeldig og enkeltvis, eller de kan komme i fast avstand til normalslaget foran – vi sier de er koblet. Hvis dette skjer regelmessig, kalles det bigemini (tvillingslag), er det rytmesekvens på tre, har vi trigemini. Noen VES leder retrograd og kan gi en P-bølge hvis atriet er mottakelig. Den impulsen kan trenge inn i sinusknuten og nullstille klokken der ("reset") slik at den neste P-bølgen blir forrykket:
Hvis atriet er refraktært, vil impulsen nedenfra slokkes, og P-bølgene fortsette uforstyrret:
Endelig hender det at en VES treffer delvis på et normalslag. Da blir QRS en blanding mellom de to, et fusjonsslag.
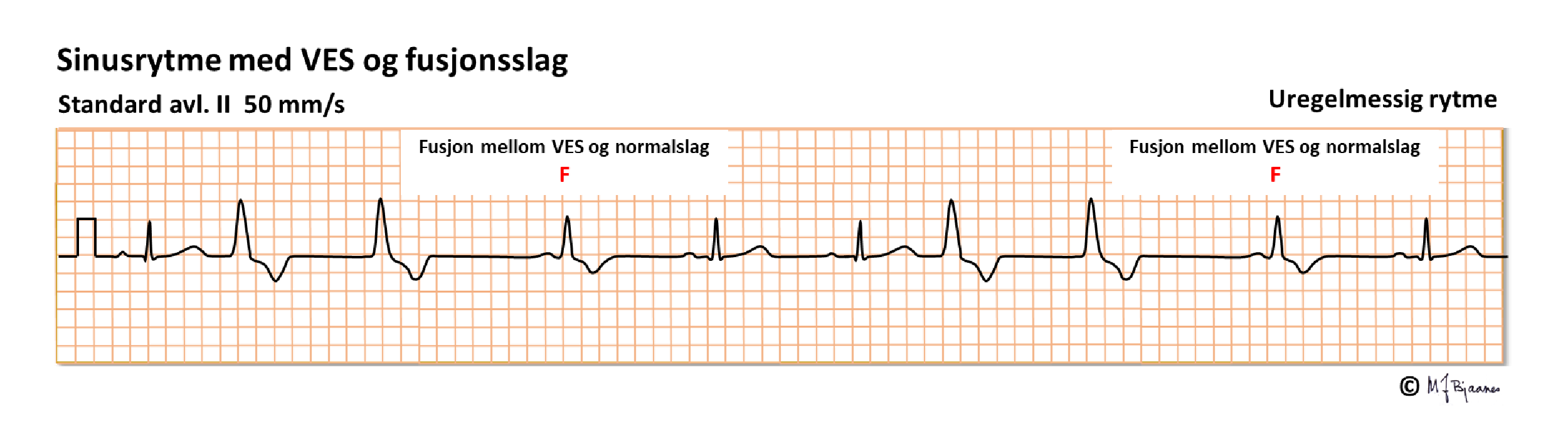
Hvis >3 ventrikkelslag kommer i serie, kalles det ventrikkeltakykardi (VT). En serie med opptil 15 VT-slag kalles ikke-vedvarende (non-sustained), og >15 blir vedvarende (sustained) VT. Det fins ventrikkeltakykardier som oppstår i ellers normale hjerter og har god prognose, men de fleste VT er uttrykk for underliggende hjertesykdom og medfører fare for ventrikkelflimmer (hjertestans). Mens supraventrikulære takykardier (SVT-anfall) oftest kan behandles med verapamil, betablokker eller adenosin, kan disse medikamentene gi blodtrykksfall ved en VT, og elektrokonvertering i narkose er ofte den tryggeste behandlingen. Det er vanskelig å forebygge VT med medikamenter. I noen tilfeller kan en bruke kateterablasjon av reentrykretsen, men ofte må en vurdere om pasienten bør få en innoperert hjertestarter (ICD).
Derfor er det viktig å stille rett diagnose ved takykardier med brede QRS. Ved VT er QRS ≥0,12 s (som regel ≥0,15 s) og nokså regelmessige.
Ofte slår atrier og ventrikler i utakt. Det er nesten alltid VT når
Sannsynlig VT hvis
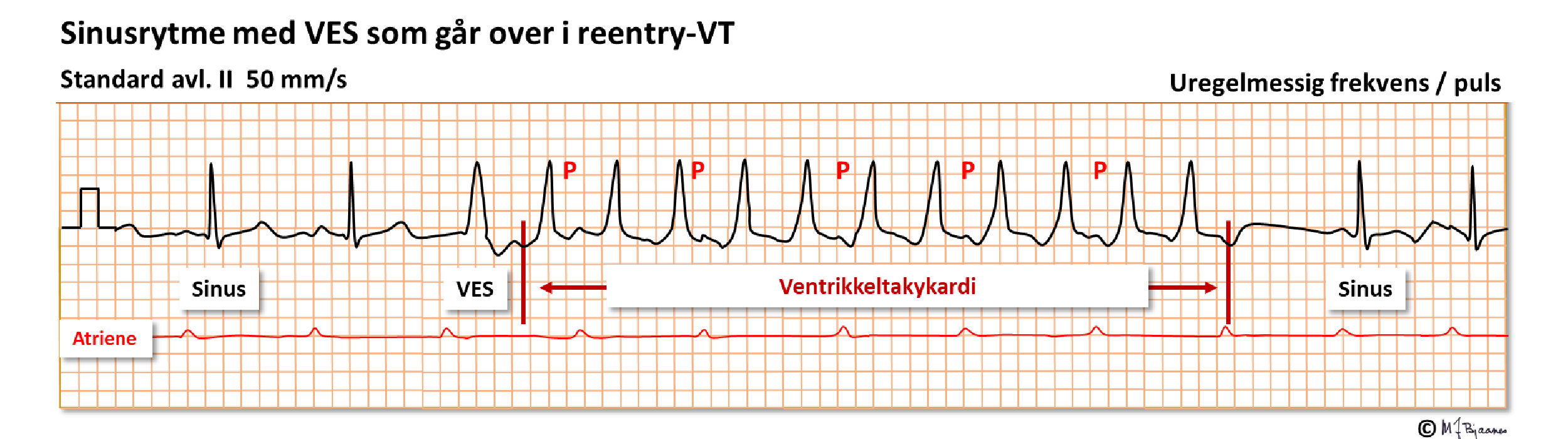
Her er det 2 sinusslag og så en VES som starter (reentry-) VT. I bakkant av annet hvert brede QRS er det en liten «bulk» som representerer en retrograd P. Dermed er det flere QRS enn P, altså sikker VT.
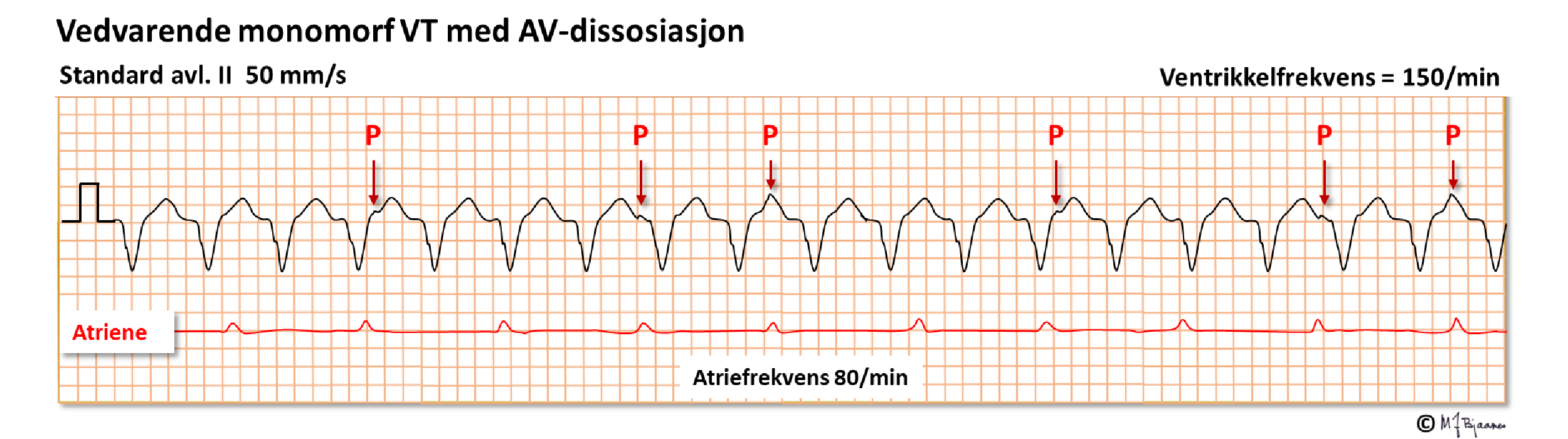
Illustrasjonen viser en regelmessig bredkomplekset takykardi. I den ikke-vedvarende VT over ser man lett P-bølgene, mens i den nedenfor er det bare bittesmå «bulker» som representerer P-bølger. Vi ser ikke alle fordi de kan skjules av QRS-takkene og T-bølgene, men når vi ser dem, er de regelmessige multipler av det korte PP-intervallet. Atriene styres av sinusknuten, mens ventriklene har sitt eget raskere løp; det er AV-dissosiasjon, og dermed bevist VT. Ofte lønner det seg å kjøre noen ark med 12-kanals EKG når en leter etter tegn på AV-dissosiasjon.
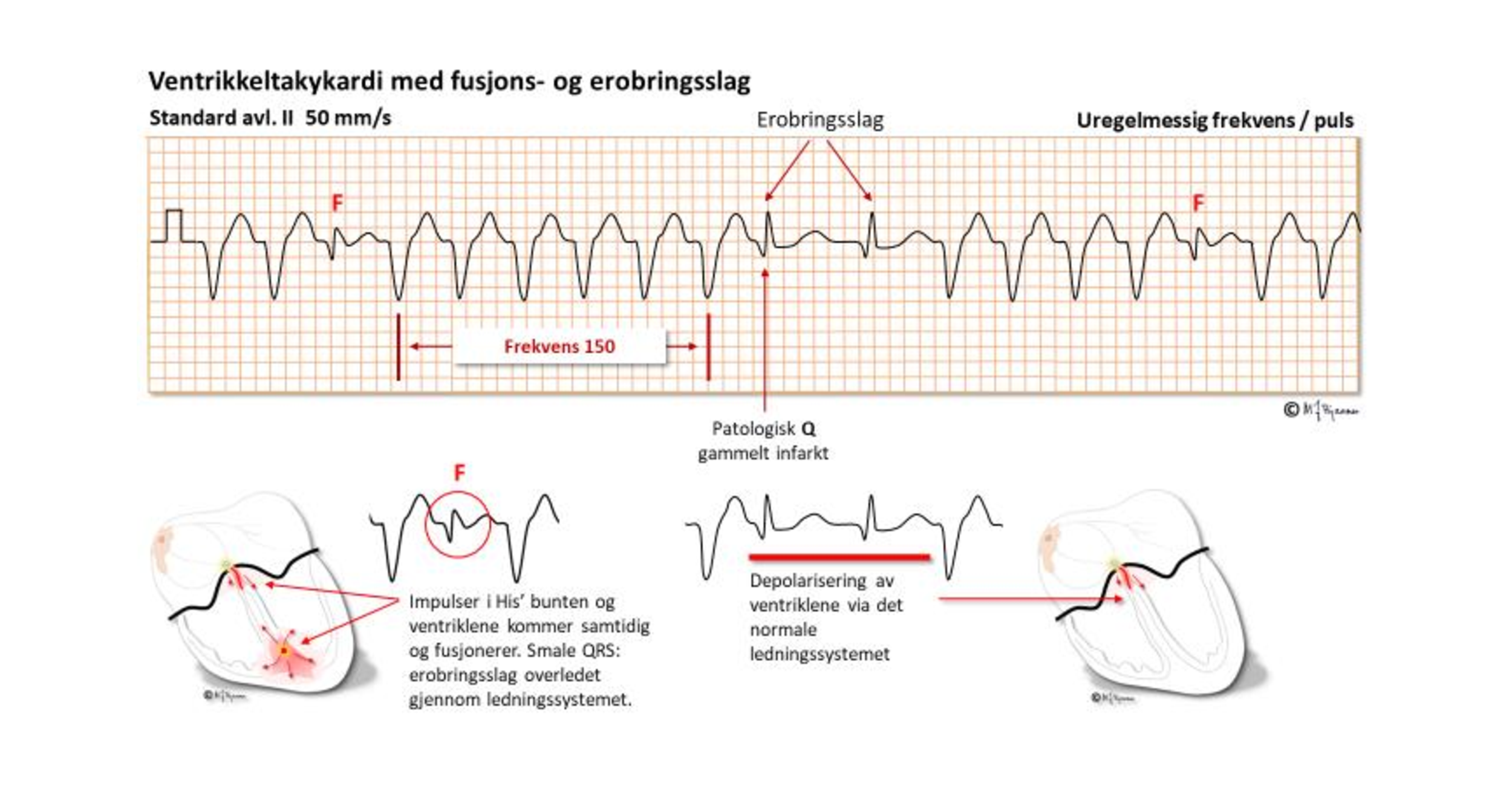
Når det ikke er retrograd atrieaktivering fra ventriklene, kan en og annen impuls komme ned og aktivere ventriklene når de ikke er refraktære. Da kan vi få et normalt utseende QRS, et erobringsslag. Andre ganger rekker impulsen ovenfra bare å aktivere en del av kamrene, mens resten depolariseres fra VT-kretsen. Da får vi et fusjonsslag der komplekset er bredere enn det normale, men smalere enn VT-kompleksene, og viser trekk fra begge. I figuren under ser vi ikke P-bølgene, men at de er der, blir indirekte vist av fusjons- og erobringsslagene.
Når QRS-kompleksene er bisarre og ikke likner noe grenblokk, skal man sterkt mistenke VT. Det gjelder f.eks. hvis alle prekordialutslagene peker samme vei (er konkordante); da kan ikke aktiveringen ha fulgt ledningssystemet.

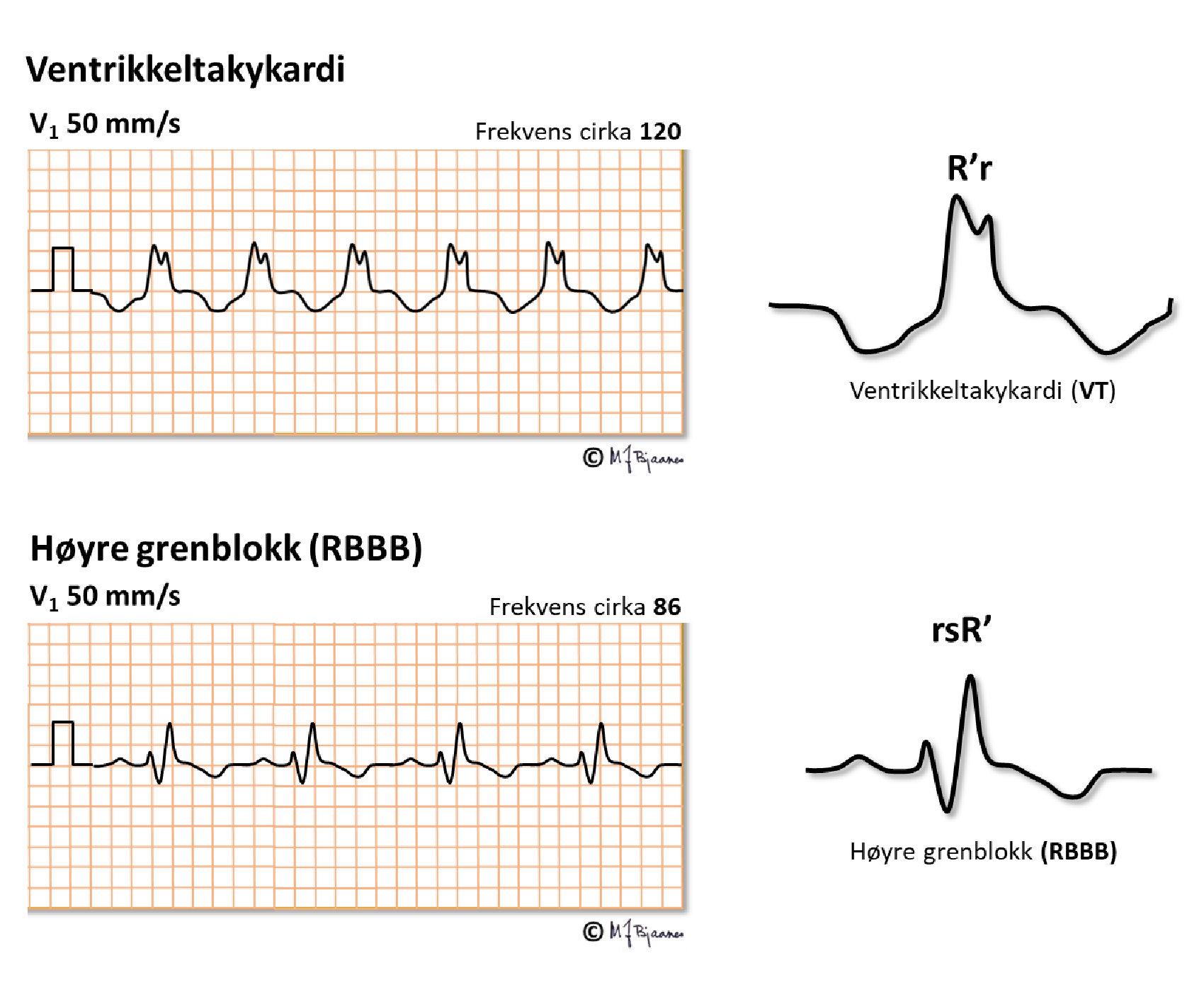
Når det er brede QRS som likner grenblokk (nederste stripe), kan det være en aberrant overledet SVT selv om vi ikke ser P-bølgene; de kan gjemme seg inni QRS-kompleksene eller i T-bølgen fra forrige slag når hjertet slår fort nok. Men hvis det ikke stemmer helt, som i øverste stripe, må en mistenke VT. Her er den andre R (R’) lavere enn den første r, og det passer ikke med høyre grenblokk.
Det fins gode algoritmer som hjelper oss til å skille mellom VT og aberrant overledet supraventrikulær takykardi (aberrant betyr «avvikende fra normalen», og skyldes oftest overledning med grenblokk på grunn av den raske rytmen), men de blir for spesialister (A Vereckei og medarb. New algorithm using only lead aVR for differential diagnosis of wide QRS complex tachycardia. Heart Rhythm 2008;5:89–98).
I praksis er det tryggest for den ikke så erfarne å behandle alle takykardier med QRS>0,12 s som om de var VT, dvs. med narkose og elektrokonvertering.
Noen ventrikkeltakykardier kan komme i raske, kortvarige salver som kan gi besvimelse. Hvis de ikke går over, gir de hjertestans. «Polymorfe» betyr at QRS-kompleksene skifter utseende, som oftest gradvis, som om de vrir seg langsomt rundt grunnlinjen (torsades de pointes VT). Mekanismen for denne arytmien er kompleks og involverer både triggete etterpotensialer og reentrymekanismer. Slike potensielt livstruende arytmier ses ved koronar iskemi, hjertesvikt, elektrolyttforstyrrelser, medikamentforgiftninger og en rekke andre ustabile tilstander.
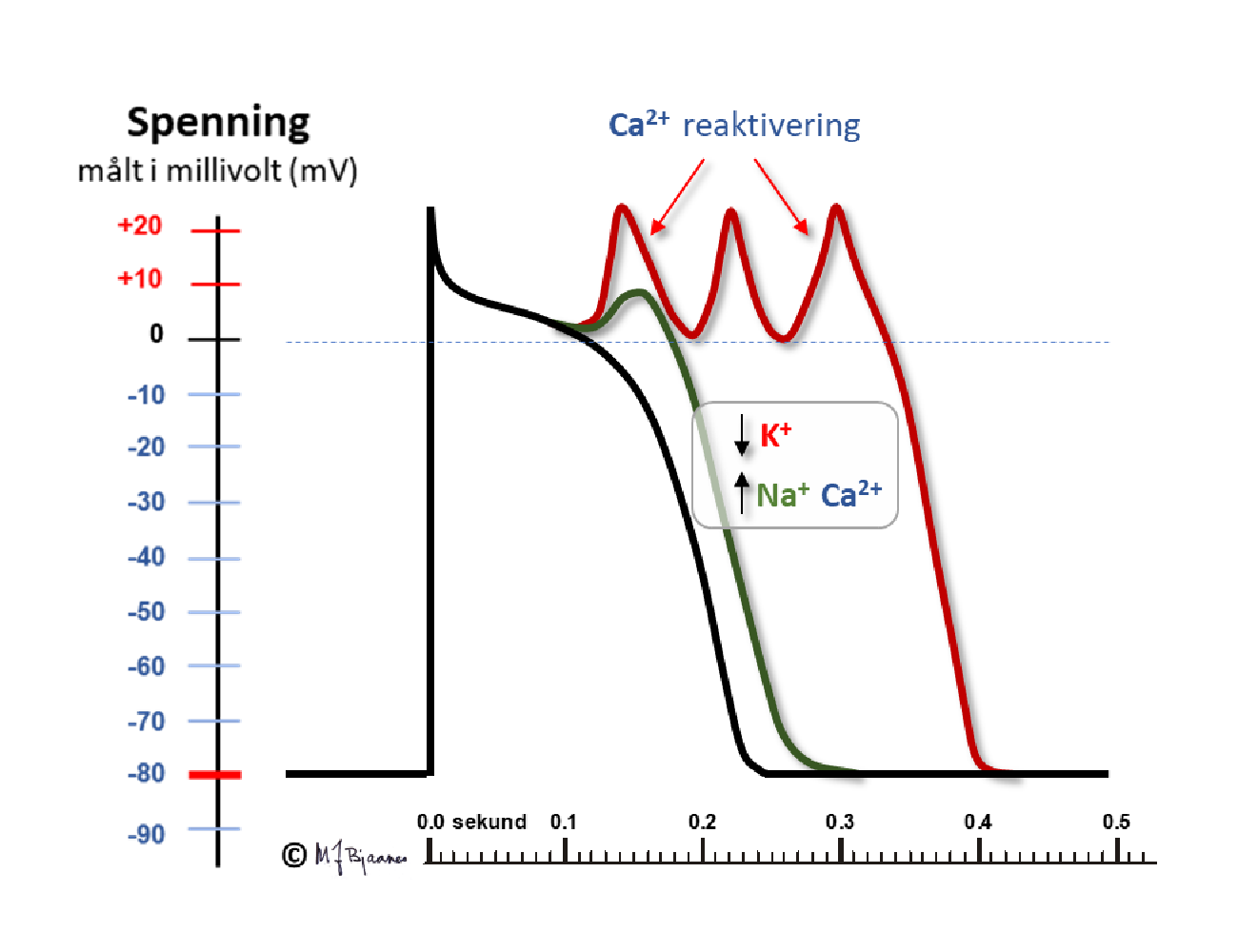
Disposisjonene for dette er i noen tilfeller arvelig: lang QT-tid-syndrom, der en rekke genetiske feil i kaliumkanalene gjør at utstrømningen av K+ som skal avslutte fase II i aksjonspotensialet og repolarisere, blir sterkt forsinket, og fase II og QT-tiden forlenges. I fase II strømmer Ca2+ inn i cellen, og etter hvert aktiveres Na+/Ca2+-ionebytteren; Na+-innstrømningen kan gi en liten depolarisering som treffer den relativt refraktære delen av fase III og gir et nytt aksjonspotensial, som så aktiverer nabocellene og gir en VES. En feil i natriumkanalene så de ikke lukker seg i fase II, vil også forlenge denne og kunne gi lang-QT-utløst arytmi. Figuren viser polymorf VT med klassisk utseende
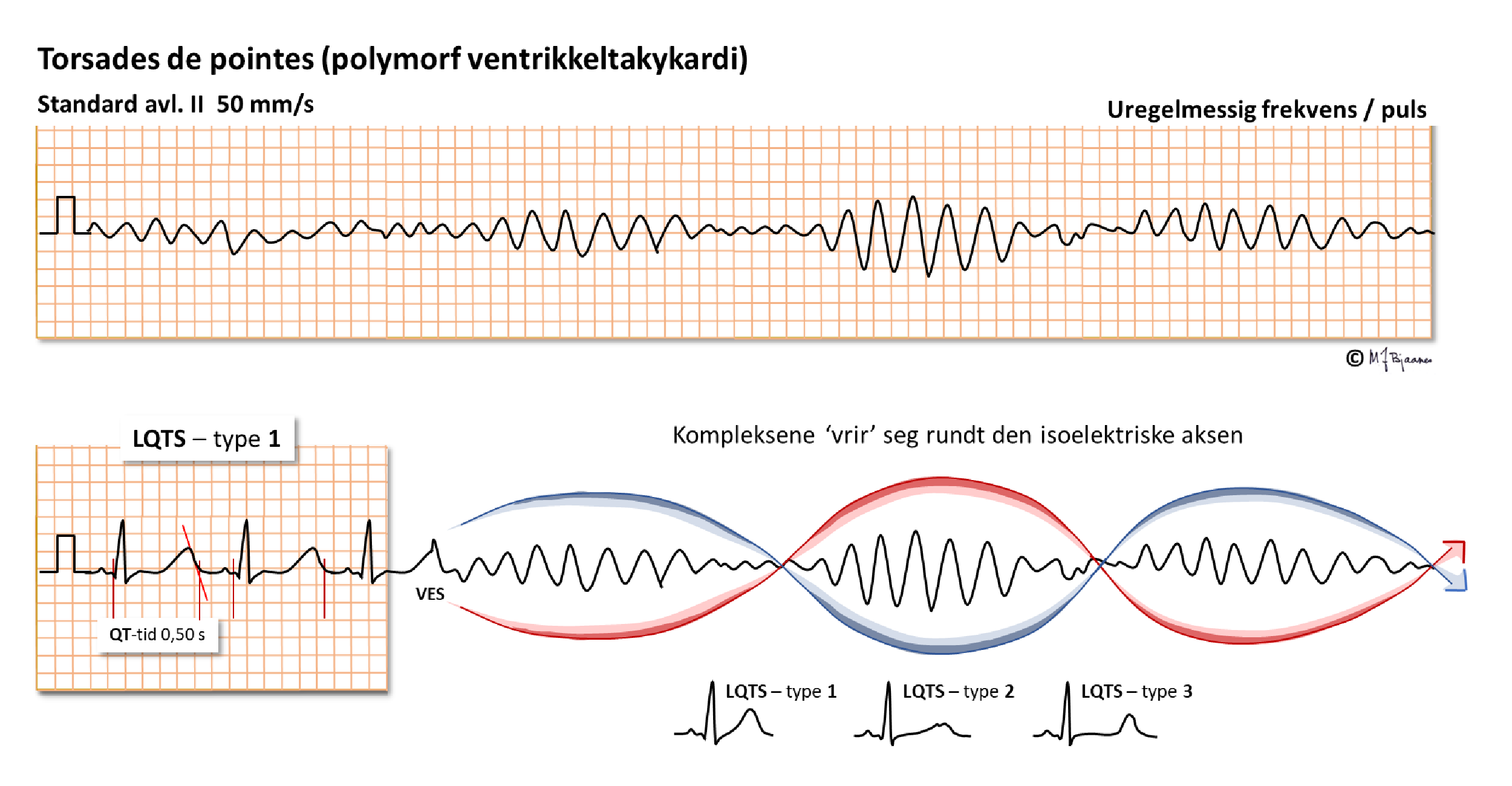
Polymorf VT kan også ses ved ervervede tilstander: Hypokalemi, hypokalsemi og lavt magnesiumspeil i blodet, kan alle disponere. Lang QT-tid kan også utløses av medikamenter som hemmer kaliumkanalene; det gjelder særlig antiarytmiske medisiner, men en lang rekke andre medikamenter hemmer også repolariseringen og kan gi alvorlige arytmier. Pasienter som har ellers uforklarte besvimelser, bør derfor få tatt EKG, især hvis de bruker medisin som har QT-forlengelse som bivirkning. De finner man på internettlister (for eksempel hos https://crediblemeds.org/).
Ved iskemi/hjerteinfarkt fylles cellene opp med Ca2+, og arytmier kan utløses. Arvelige forstyrrelser i cellenes Ca2+-cyclus kan også gi forhøyet Ca2+ i sarcoplasma uten at QT-tiden forlenges, men pasientene kan likevel få arytmier.
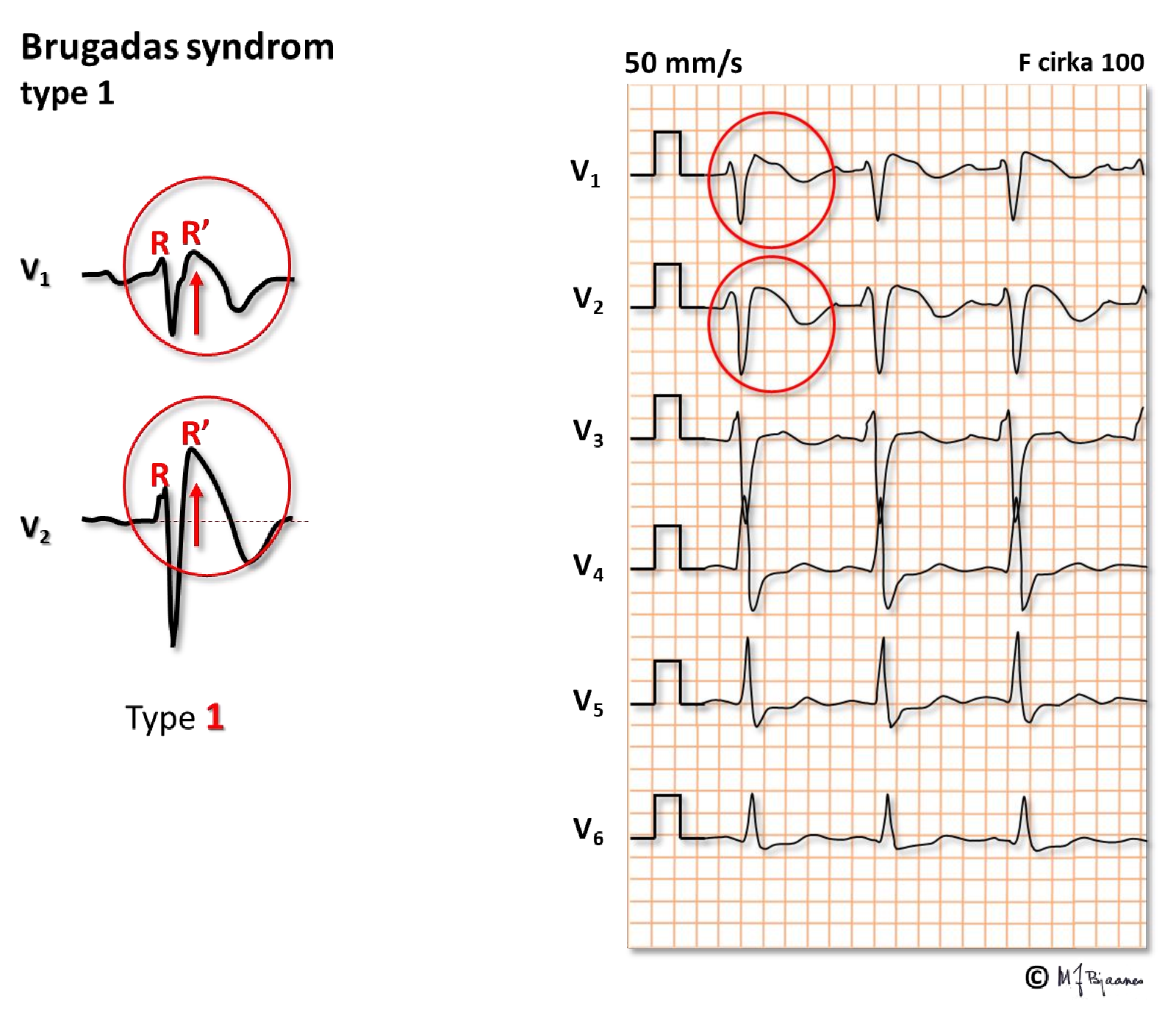
Brugadas syndrom
Dette er en sjelden, arvelig tilstand der problemet som regel er svekket funksjon i Na+-kanalene. Plutselig dødsfall av VT eller ventrikkelflimmer er den fryktede komplikasjonen; hvis Na+-kanalene har arvelig feilfunksjon som lukker dem tidlig, vil fase-1 strømmen Ito, som er kraftigst i epikard, gjøre at det blir stor spenningsforskjell mellom epikard og endokard. En slik spenningsforskjell i fase 2 vises som et høyt plassert J-punkt, særlig i V1 og V2, spir-eller kuppelformet ST-segment og negative T-bølger. Når vevet er elektrisk heterogent, kan malign arytmi oppstå ved en kombinasjon av etterpotensialer og funksjonell reentry). Forskjellene mellom aksjonspotensialene i iIllustrasjonen under er veldig overdrevet.
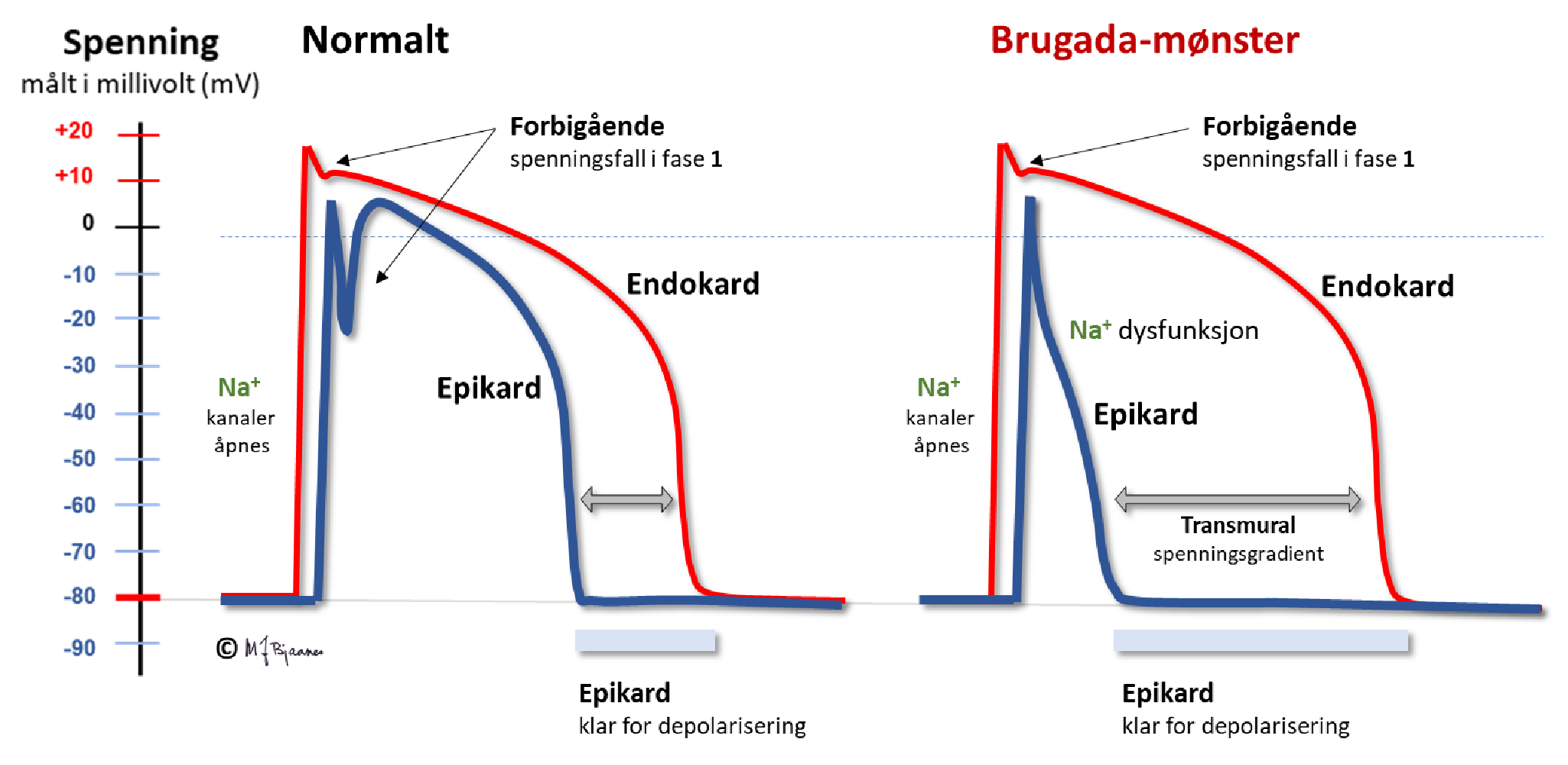
Brugada-mønsteret ligner høyre grenblokk, men har buet løft av den siste toppen (R’) i V1-V3. Utløpsområdet oppad i septum viser dette best.
Ved hypotermi forsinkes biologiske prosesser generelt, og ionekanaler lukkes tregere. Det gir bradykardi, lengre PQ-tid, bredere QRS, kraftigere forbigående utadrettet strøm (fase 1), særlig i epikard, og dermed en markert J-bølge (se Del 2) og lengre QT-tid. I tillegg blir EKG ofte forstyrret av skjelveartefakter. EKG-forandringene blir oftest tydelige først ved kjernetemperatur 32°C og lavere. Når det er stor spenningsforskjell mellom endo- og epikard i fase 2, kan det oppstå livstruende fase 2- reentryarytmier. Ved temperatur under 28°C kan EKG bli flatt. Etter 9 timers gjenopplivingsforsøk og langsom oppvarming kunne normal hjerterytme og full restitusjon oppnås etter kjernetemperatur 13,7°C hos en yngre kvinne som ble innlagt på UNN i Tromsø.

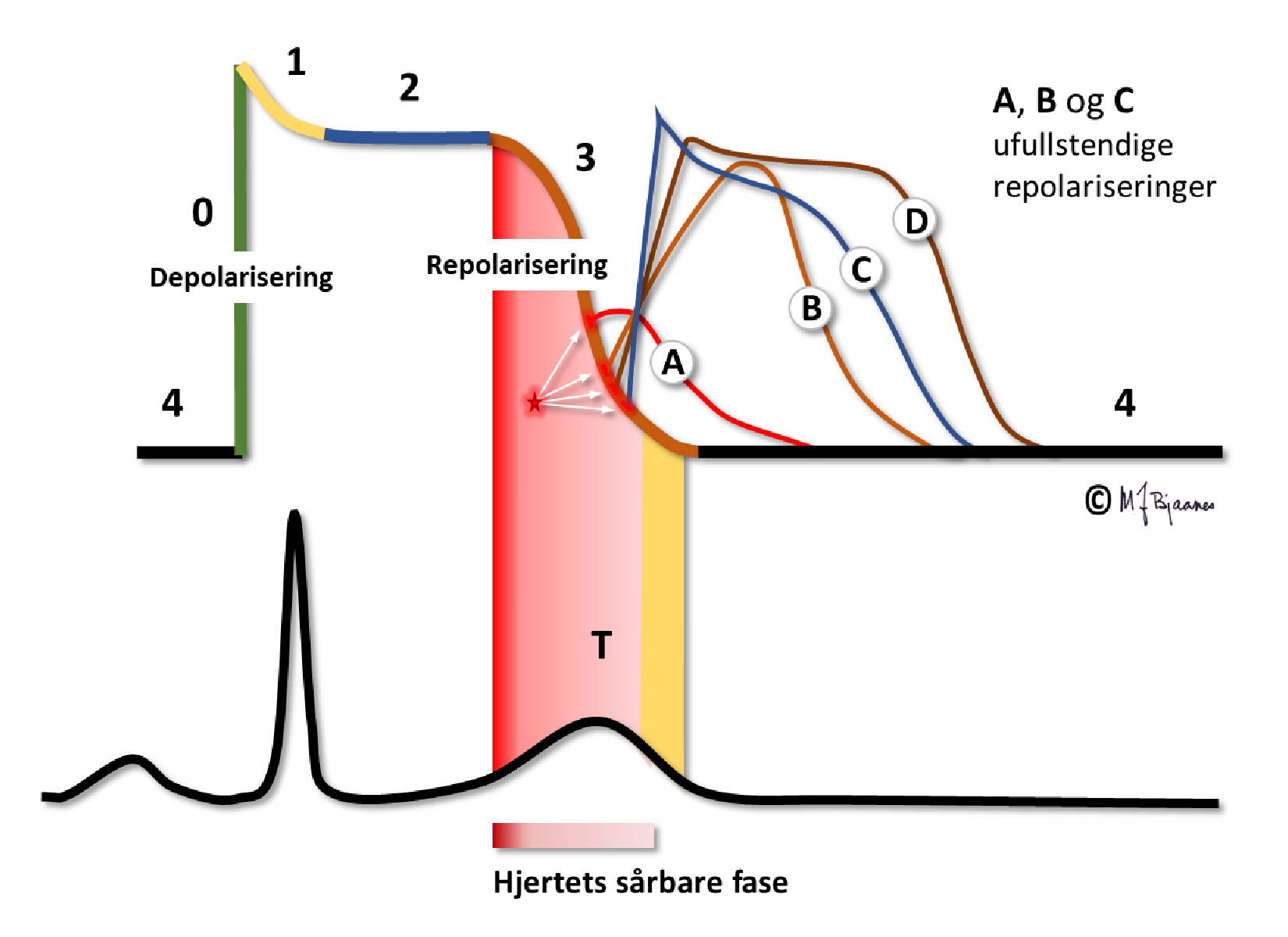
Repolariseringen (fase III, T-bølgen) er en sårbar fase: VES som treffer T-bølgen (R på T), utløser ofte polymorf ventrikkeltakykardi og ventrikkelflimmer (VF) i sårbare hjerter, som ved akutt hjerteinfarkt, hjertesvikt og elektrolyttforstyrrelser. Det er derfor selv pasienter med små hjerteinfarkter kan få en plutselig hjertedød. Da hjerteovervåkingsavdelingene ble etablert i 1960-årene, var den store gevinsten at man kunne elektrokonvertere de som fikk flimmer på grunn av R på T VES. Det er den første delen av T-bølgen som er mest sårbar. En VES som treffer her, vil kunne gi et aksjonspotensial som har langsom depolarisering og derfor ledes sakte. Dette kan føre til en langsommere aktivering av noen nærliggende myocytter, som dermed blir ute av fase med omgivelsene. Denne heterogeniteten i myokard disponerer for arytmi, og i verste fall kan VF oppstå.
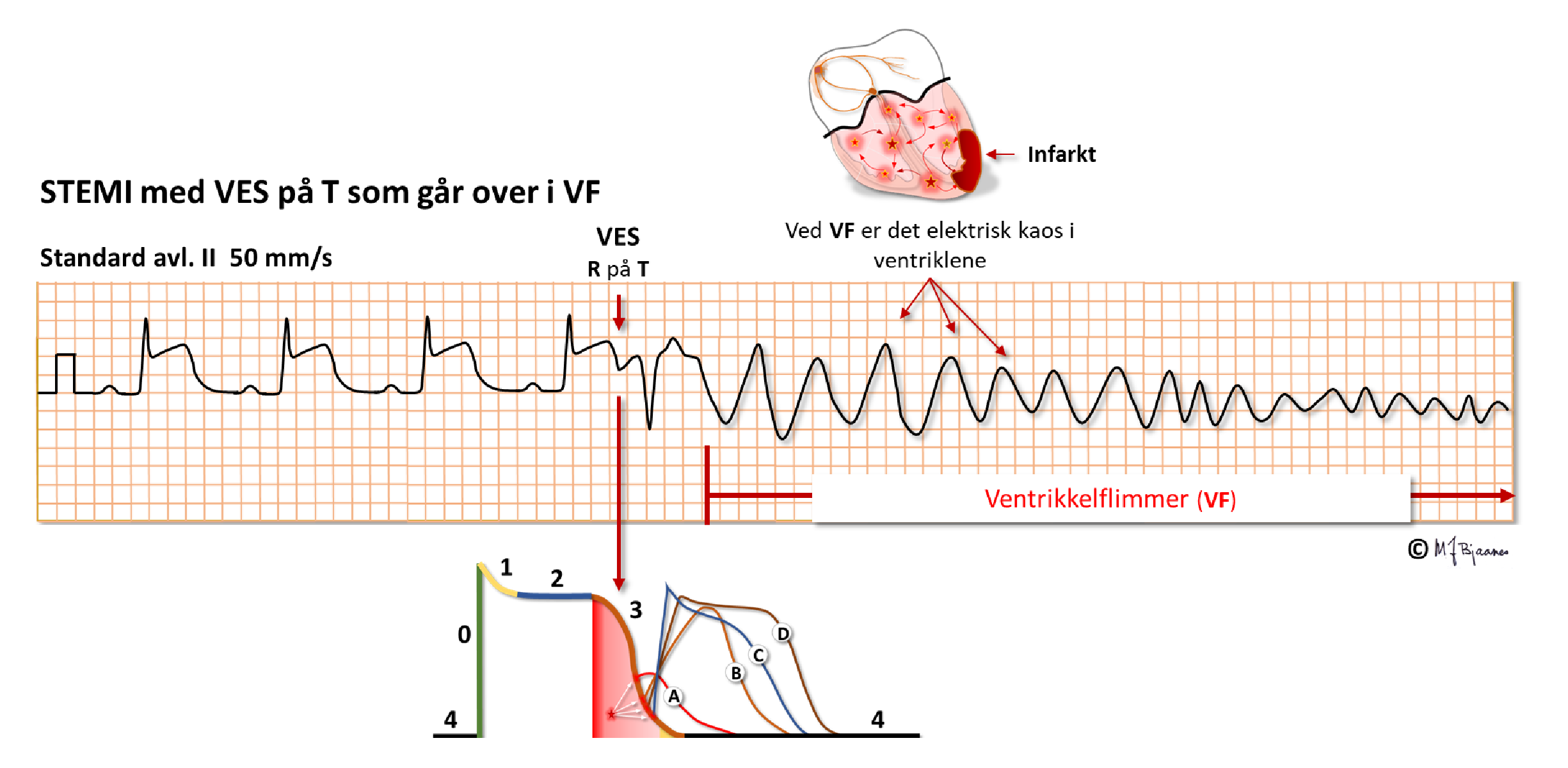
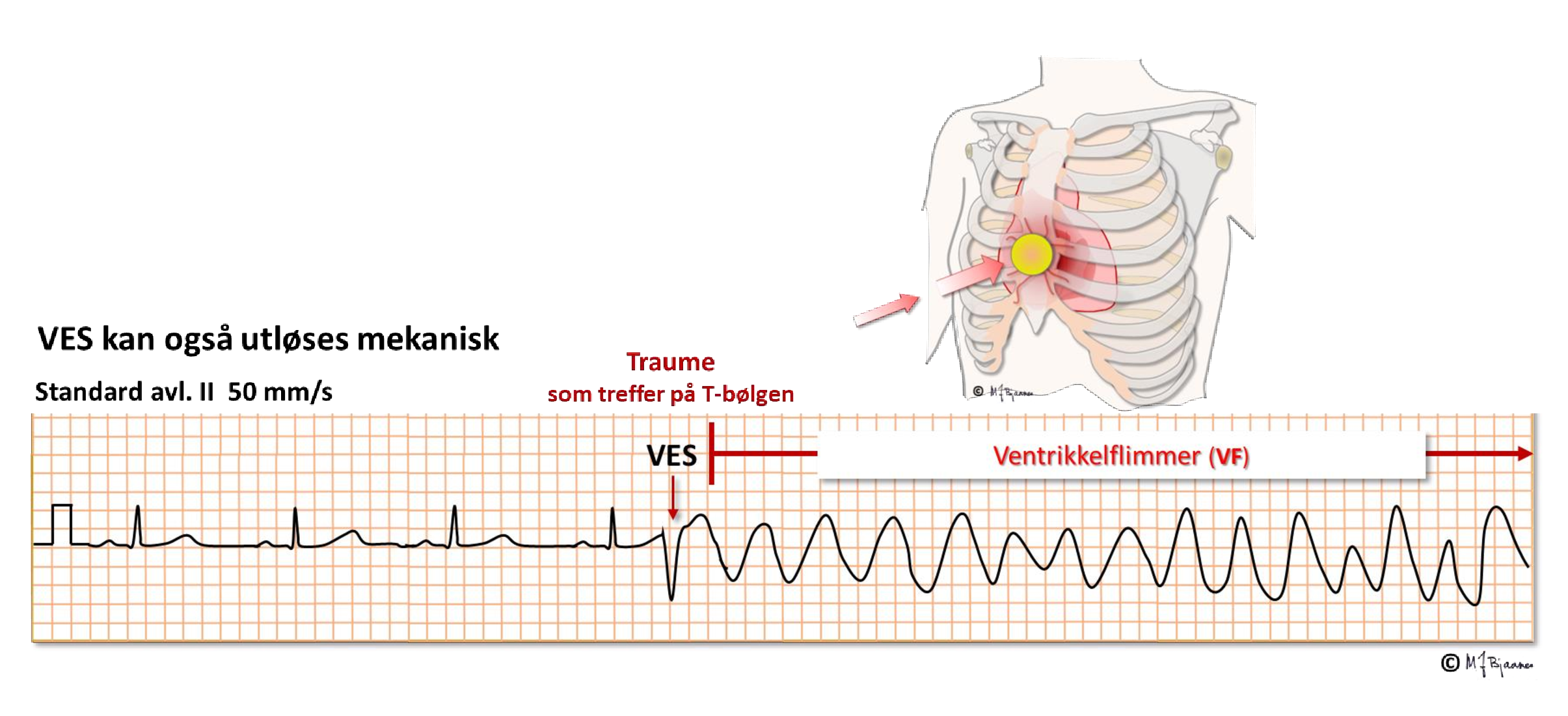
VES som treffer riktig uheldig, kan gi hjertestans selv hos normale hjerter som får et strømstøt på T-bølgen, eller til og med hvis en baseball eller annen hard gjenstand treffer brystkassen med stor kraft og utløser en VES i det lille, sårbare tidsvinduet. Når en hjertestarter (ICD) skal testes under innleggelsen, kan en gi et lite strømstøt på T-bølgen, og pasienten får ventrikkelflimmer. Da kan ICD’en vise sin evne til å oppdage VF og sjokke den bort. Av samme grunn skal planlagt elektrokonvertering for atrieflimmer, flutter eller VT gis med strømstøtet plassert på R-takken (R-synkront) slik at det unngår den sårbare T-bølgen.
Mens en polymorf ventrikkeltakykardi ofte spontant slår om til normalrytme, vil ventrikkelflimmer kreve elektrosjokk (defibrillering). Da depolariseres hele hjertet (nesten) samtidig, og i pausen etterpå kan sinusknuten eller lavere deler av ledningssystemet gjenopprette rytmen.
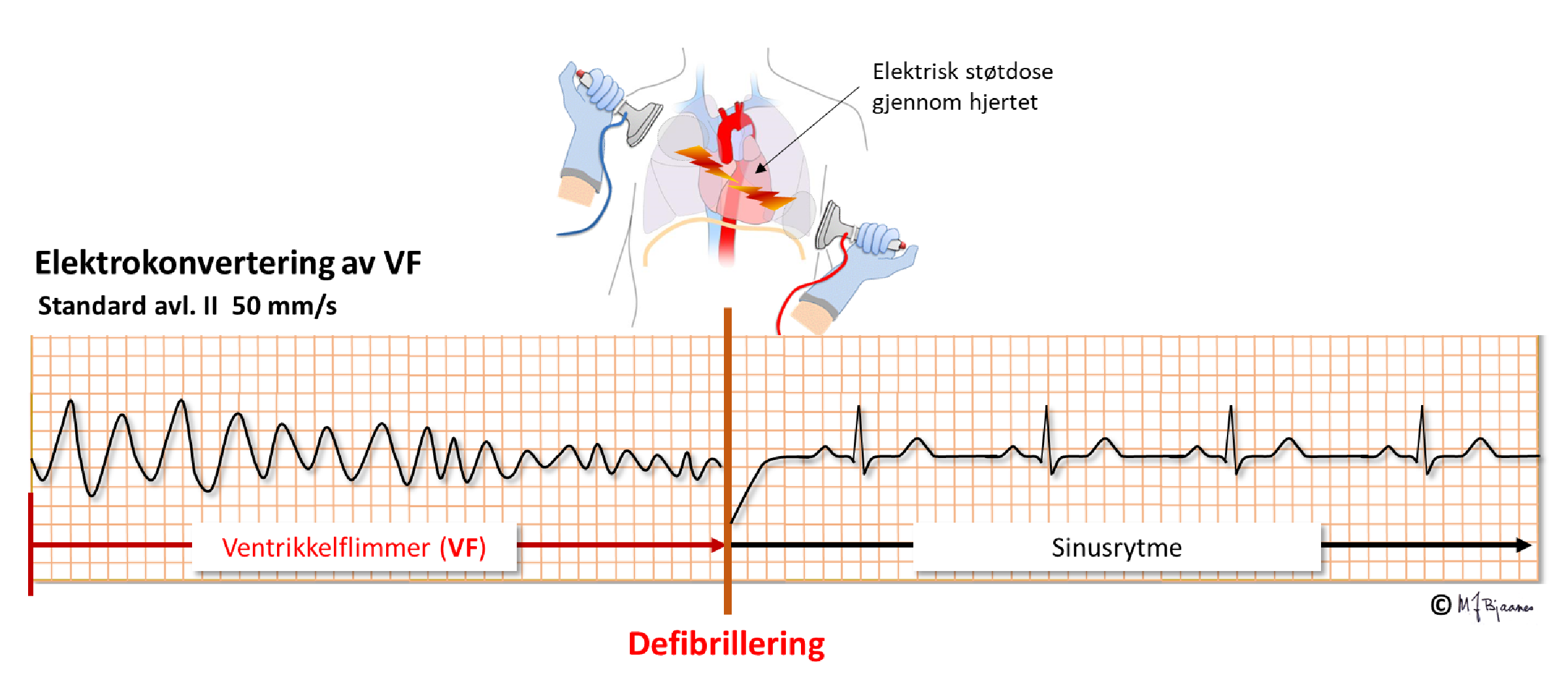
I 10-15 % av hjertestanstilfellene er det ikke ventrikkelflimmer, men en svikt av hele ledningssystemet slik at det ikke genereres hjerteslag; det blir asystole. Da nytter det ikke å defibrillere, og en må etablere hjerte-lungeredning (HLR). Ofte vil det komme tilbake hjerterytme etter en stund, men det hender en må stimulere mekanisk med ekstern kompresjon eller dunking i brystet, elektrisk med brystveggstimulator (Zoll’s apparat) eller gjennom en innført pacemakerledning, eller kjemisk med isoprenalin.