
Sinustakykardi kan ha en rekke årsaker:
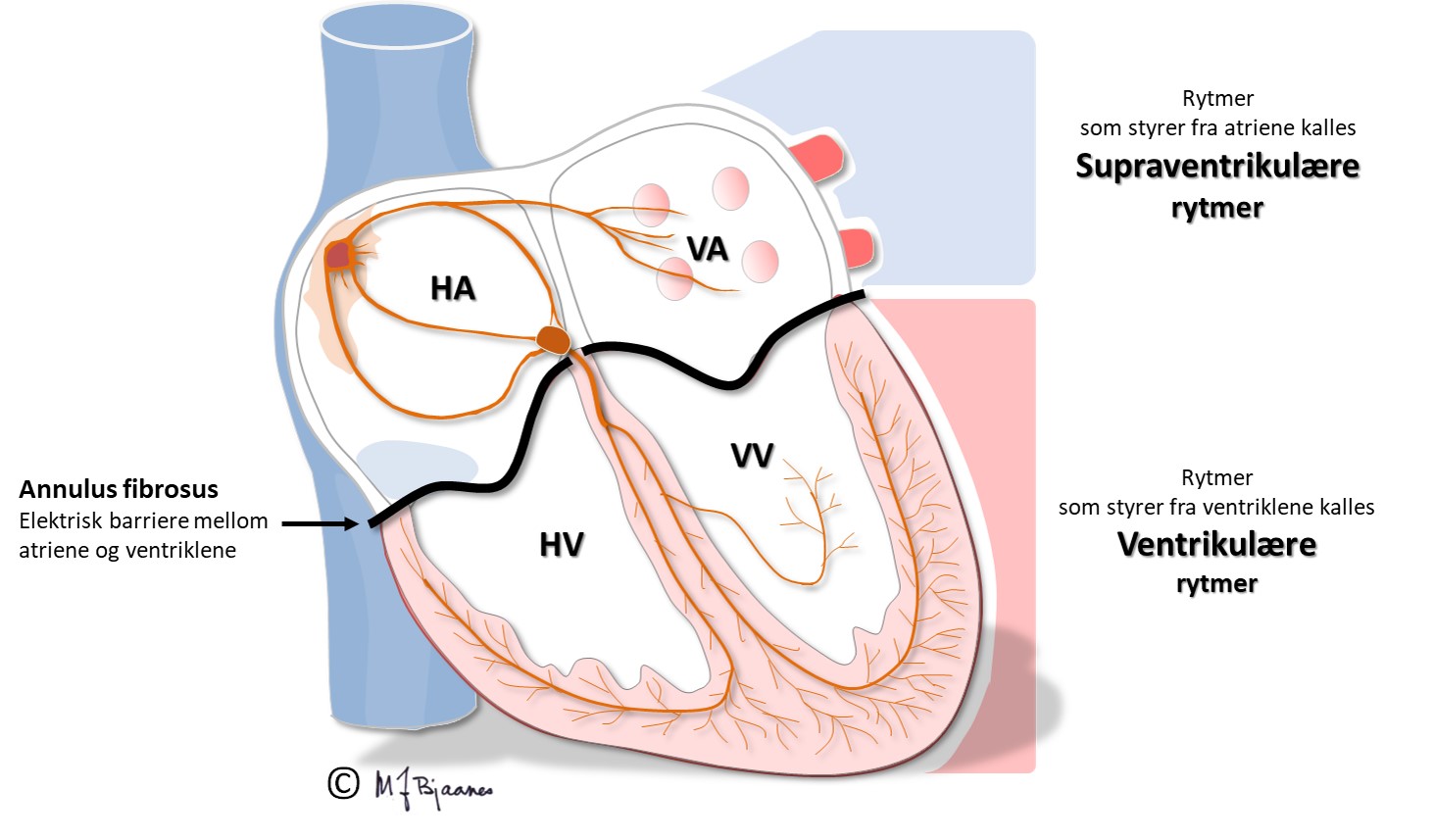
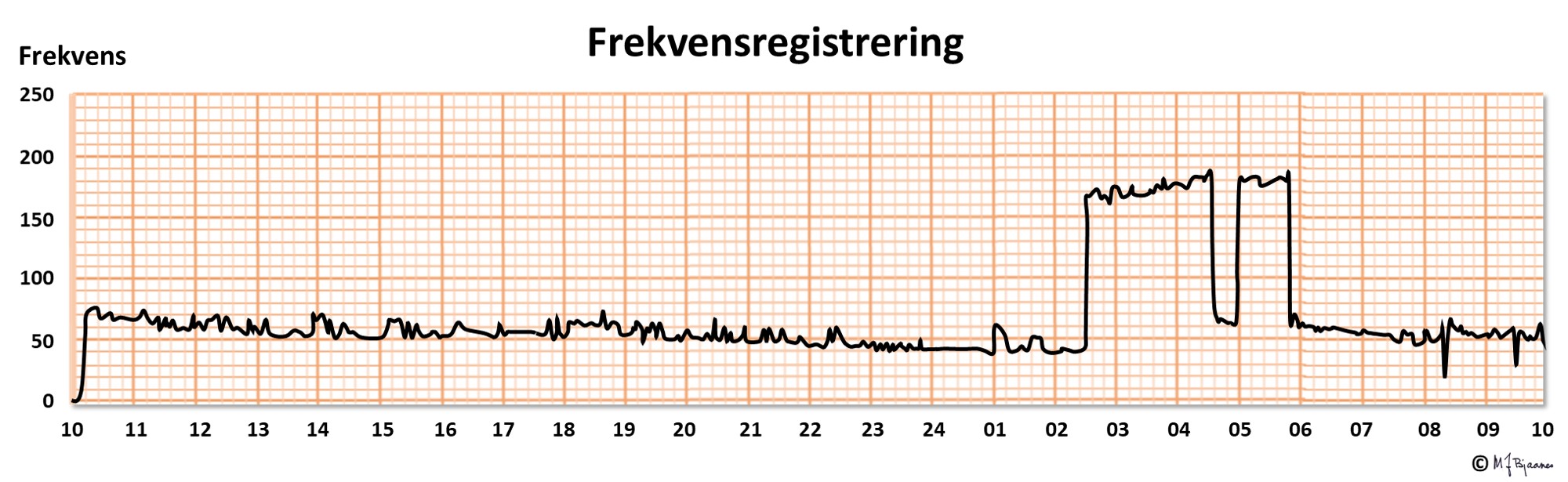
Takykardier som styres fra forkamrene, kalles supraventrikulære (supra er ovenfor, ventriklene er hjertekamrene). Som regel kommer slike takykardier som anfall: paroksystiske supraventrikulære takykardier (SVT), men en sjelden gang er de vedvarende. Anfallene pleier å starte brått og gå plutselig over. Figuren viser en frekvensutskrift fra en 24 timers registrering med to anfall etter hverandre. Slike anfall rammer gjerne unge mennesker med ellers friske hjerter. For sykepleiere er det ikke viktig å skille mellom de forskjellige SVT’ene. Det viktige er å oppdage dem og få tatt et 12-kanals EKG. Kardiologer kan som regel skille dem fra hverandre ved hjelp av EKG, og alle SVT kan om nødvendig helbredes med kateterablasjon, der en styrbar ledning føres gjennom blodårer inn til hjertet, og det svake punkt i arytmikretsen ødelegges med brenning (radiobølgeenergi) eller frysing.

De vanligste SVT-anfallene skyldes «sirkelstrøm», enten fordi AV-knuten deres har to atskilte baner, så den elektriske aktiveringen kan snurre rundt i AV-knuten og gi en baklengs-P (retrograd) når impulsen er nærmest atriene og et QRS når den er nederst, nær His’ bunt.
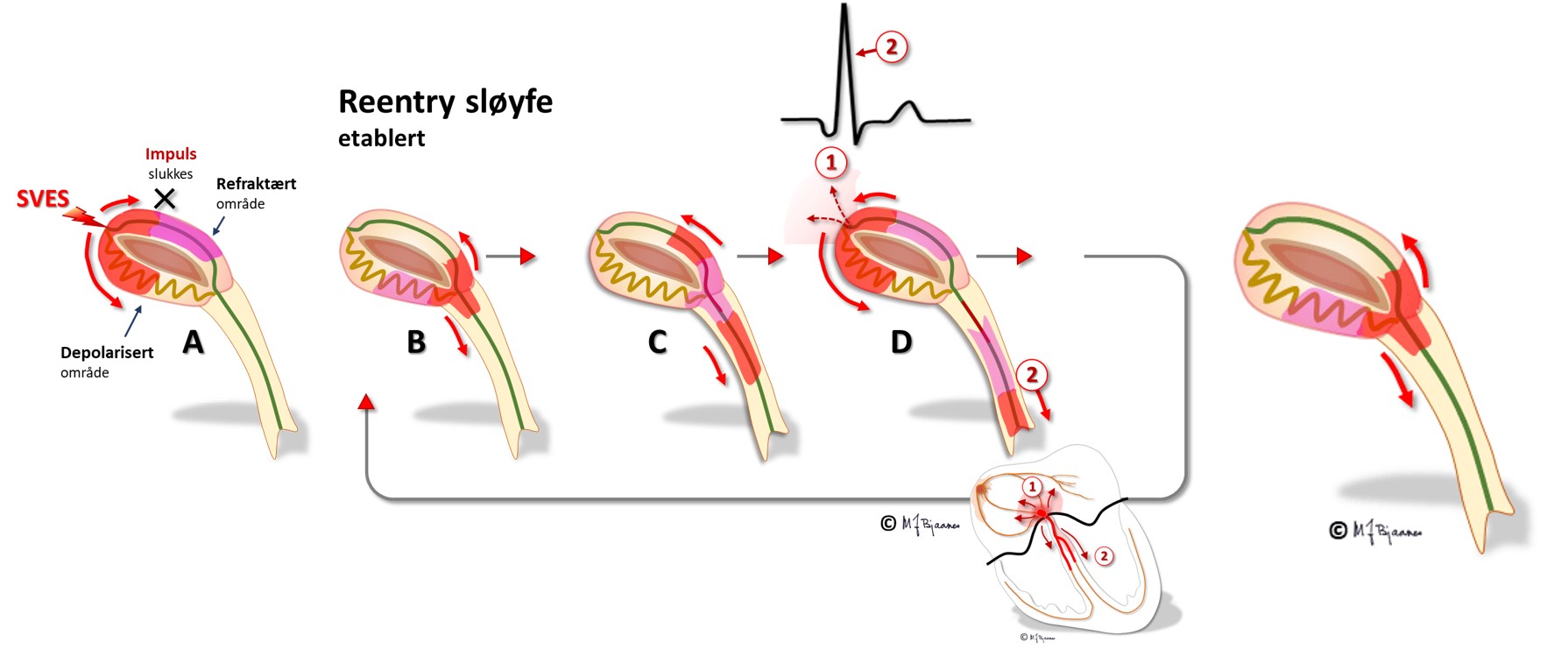
'Sirkelstrøm' kalles ofte for reentry. P-bølgen kommer typisk samtidig med QRS, og kan være vanskelig å oppdage. Ta derfor 12-kanals-EKG hvis slikt anfall ikke er registrert før. Siden takykardien har opphav i AV-knuten og drar med seg både atrier og ventrikler, kalles den AVNRT (Atrio-Ventrikulær Nodal ReentryTakykardi), eller bare nodal takykardi.

Den andre supraventrikulære sirkelstrømmen skyldes en medfødt liten feil i hjertet: en muskelcelle som bryter den elektriske isolasjonen mellom atrier og ventrikler og gjør at et atrium kan aktivere hjertekammerceller direkte, i tillegg til at impulsene overledes den vanlige veien gjennom AV-knuten og His’ bunt. Det kan vise seg som 'preeksitasjon':
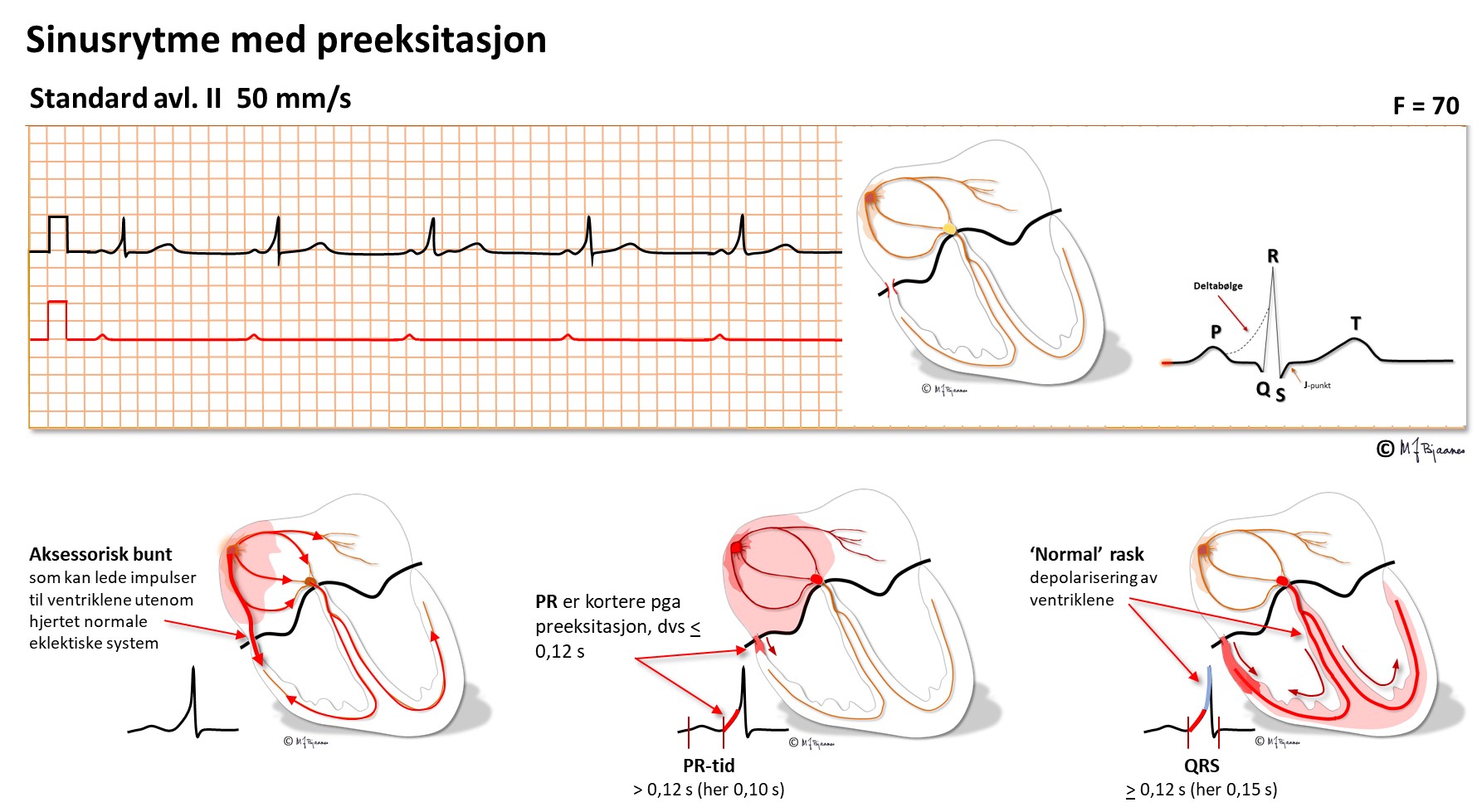
Her blir PQ tiden kort fordi impulsene tar snarveien ned ekstraledningen (den aksessoriske bunt). QRS-komplekset blir slakt buet i starten fordi ekstraledningen munner ut i myocyttene, og ikke i ledningssystemet (purkinjefibre). Etter hvert kommer impulsene også ned gjennom AV-knuten, His’ bunt og purkinjefibrene, så resten av QRS ser mer normalt ut.
At det er to forbindelse mellom forkamre og hjertekamre, gir mulighet for sirkelstrøm. Ekstraledningen kan som regel lede impulser baklengs opp til ett av atriene. Det gir en P-bølge, som så overledes til kamrene den normale veien gjennom ledningssystemet, og derfor gir normalt utseende QRS-komplekser, så opp igjen ekstraledningen, og slik kan det snurre rundt og gi en supraventrikulær takykardi (SVT). Den gamle betegnelsen på slik takykardi er Wolff-Parkinson-Whites eller WPW-syndrom (etter legene som beskrev den først). I dag brukes helst betegnelsen AVRT (Atrio-Ventrikulær ReentryTakykardi).
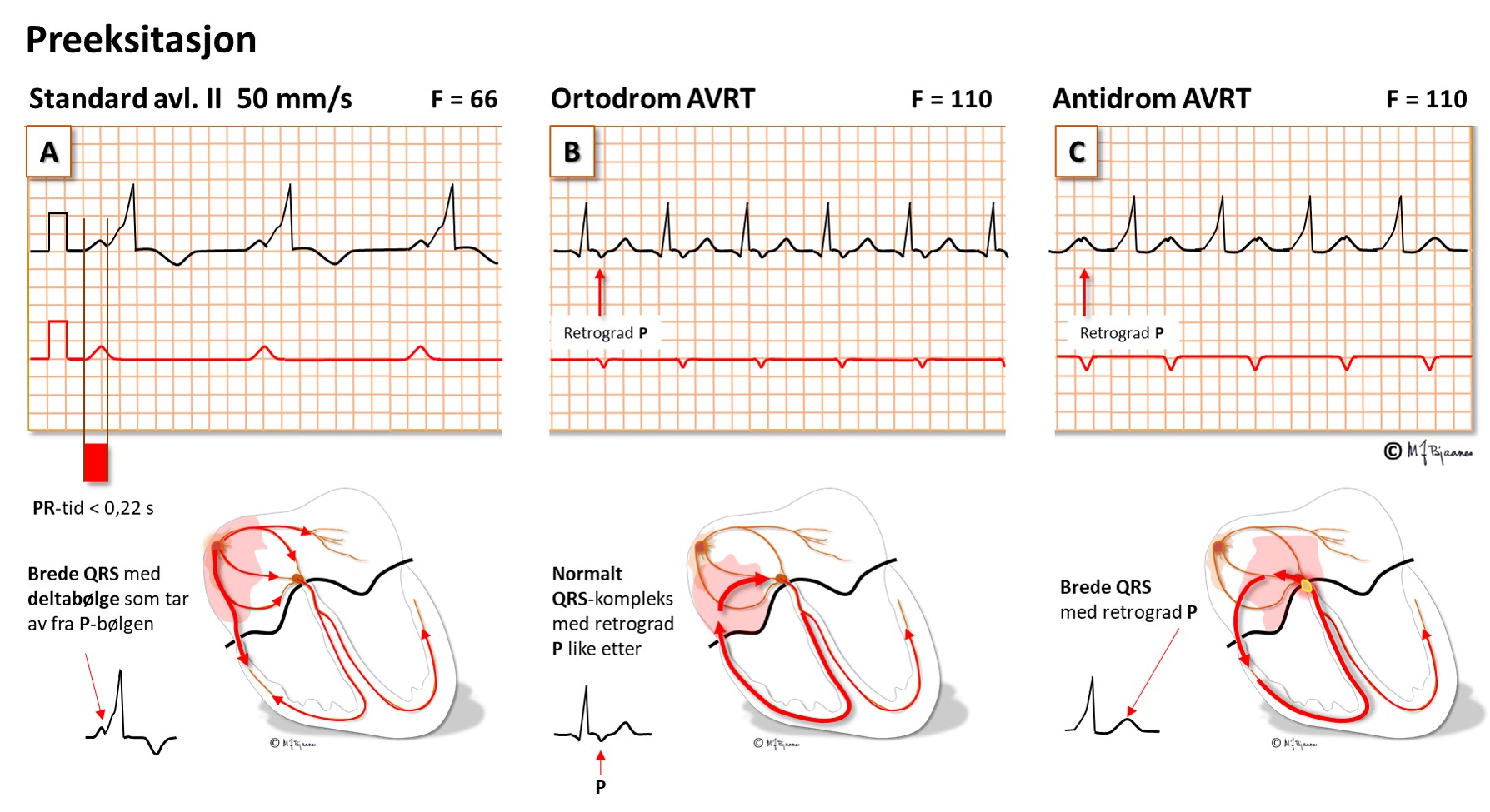
En AVRT kan snurre «riktig vei» (orto) i sin «løpebane» (dromos): ned AV-knuten og ledningssystemet, og opp igjen ekstraledningen. Da blir QRS-kompleksene normale uten preeksitasjon. Den antidrome takykarden snurrer motsatt: opp gjennom AV-knuten, ned til kammeret gjennom ekstraledningen. Det gir fullt preeksiterte slag som ser ut som en VT, men har «baklengs-P’er midt mellom QRS-kompleksene.
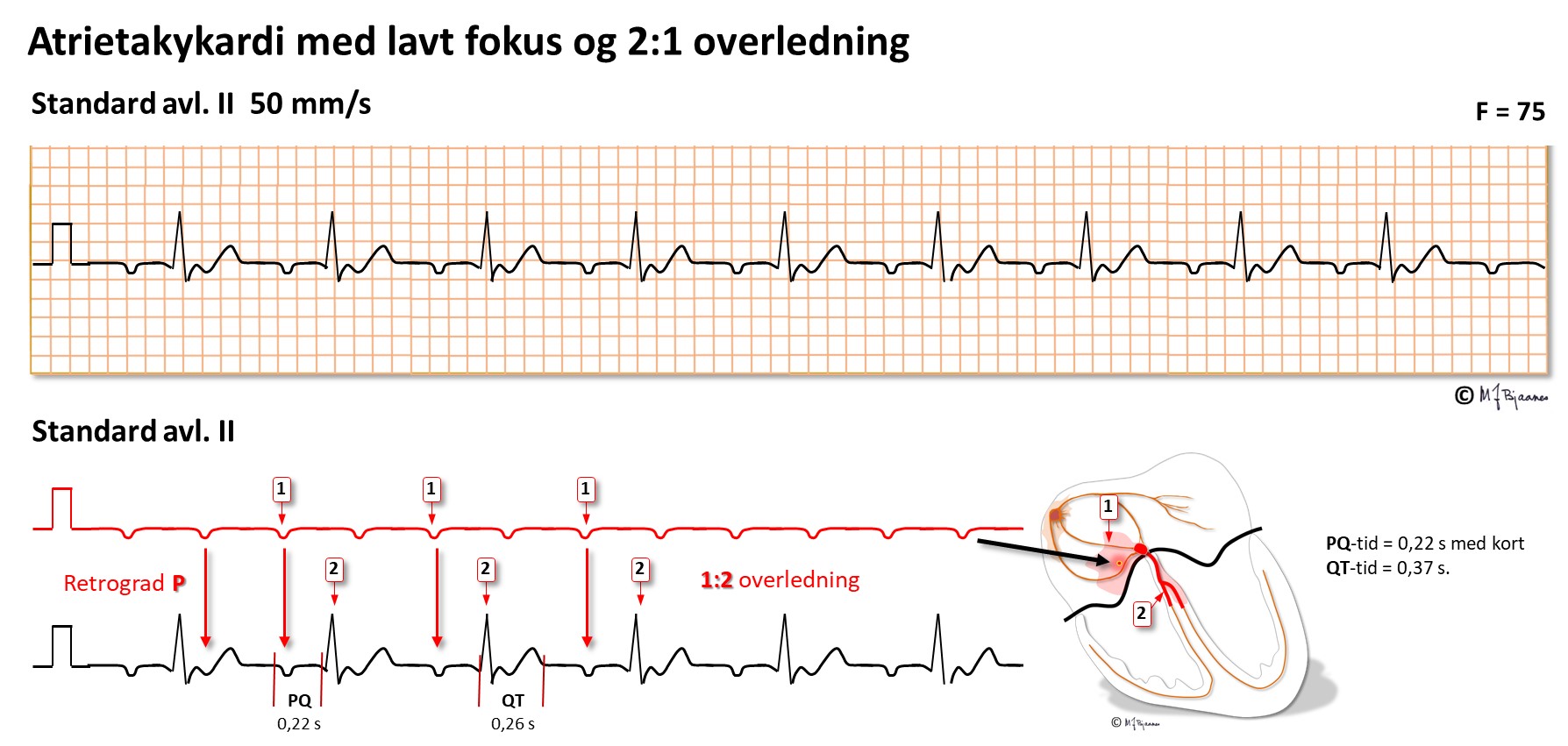
Den tredje, mindre vanlige SVT, er atrietakykardi. Da er det én atriemyocytt som løper løpsk, eller en liten krets av sirkelstrøm som styrer forkamrene. P-bølgen nå kommer som regel fra et område utenfor sinusknuten, og vil derfor ofte se litt annerledes ut enn normalt i et 12-kanals EKG. Noen ganger overledes alle P-bølgene (1:1-overledning), men ofte stoppes noen av de alt for raske P’ene i AV-knuten og gir 2:1, 3:1 eller 4:1 overledning. Hvis blokkeringen i AV-knuten er varierer, får vi en rytme som lett kan feiltolkes som atrieflimmer.
Alle de tre formene for SVT har arytmimekanismer som kan lokaliseres ved innvendig arytmiundersøkelse, og arytmimekanismen kan ødelegges med varme eller kulde (frysing) tilført med elektrodekateter plassert på rette sted (kateterablasjon).
Atrieflimmer en den vanligste «skikkelige» arytmien. Den kan komme i anfall, som gjerne startes av en supraventrikulær ekstrasystole, eller den kan være vedvarende slik at den må stanses med medikamenter eller likestrømstøt (elektrokonvertering). Endelig har vi permanent flimmer som ikke kan konverteres. Ved atrieflimmer er det elektrisk kaos i forkamrene med >350 kontraksjoner/min. Da blir det ikke P-bølger, men bare raske, avdempede svingninger i grunnlinjen mellom de helt uregelmessige QRS’ene.
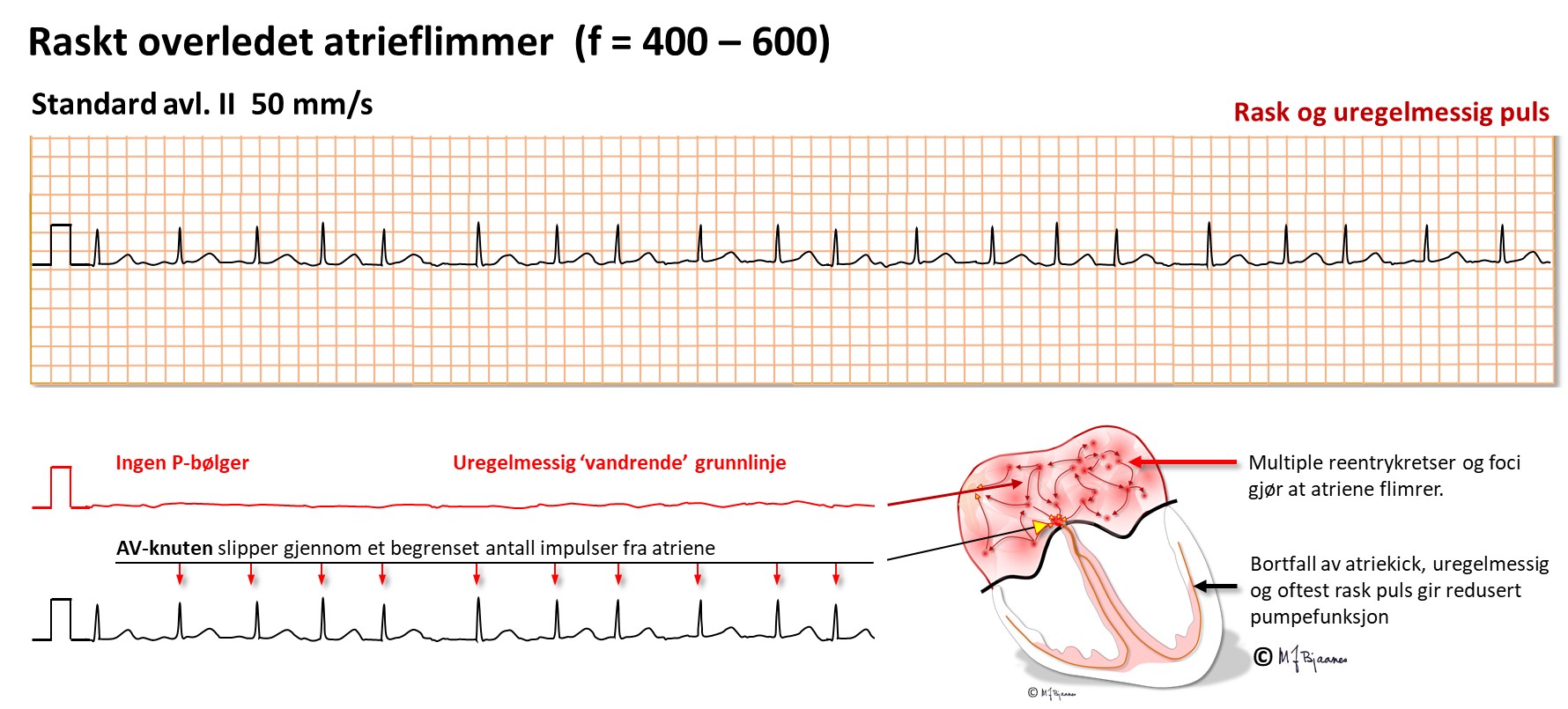
Atrieflimmer sees ofte i forløpet av et hjerteinfarkt, og postoperativt etter større inngrep. Dehydrering, elektrolyttforstyrrelser og infeksjon er kraftige disponerende forhold.
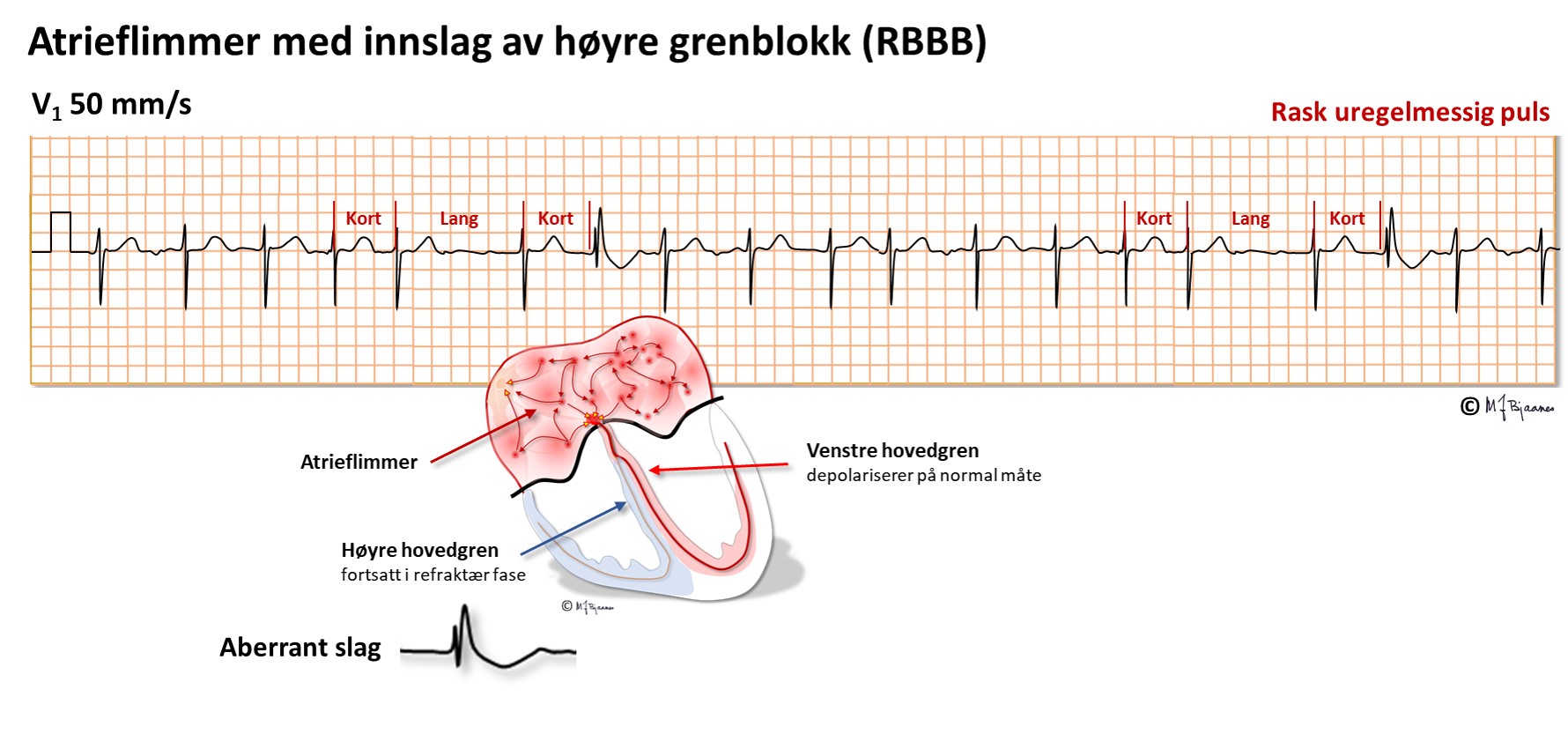

Atrieflimmer overledes ujevnt, og selv med et normalt ledningssystem kan de tetteste impulsene i blant bare overledes gjennom én av grenene, vanligvis den venstre. Da blir det et (uskyldig) funksjonelt høyre grenblokk (med bredt rSR' – «kaninører» i V1).
Typisk atrieflutter skyldes sirkelstrøm i høyre forkammer, 250-300/minutt. Danskene kaller det flagrepuls. Den kan overledes regelmessig eller uregelmessig. Vi ser ikke P-bølger, men sammenhengende flutterbølger.

Hvis flutteren skal stanses, må en som regel bruke elektrokonvertering, men overledningen kan bremses med blant annet betablokkere.
Ved VT starter hjerteslaget i et av hjertekamrene. Det finnes godartede varianter hos unge ellers hjertefriske, men det vanlige er at VT skyldes uttalt hjertesykdom, ofte med arr etter hjerteinfarkt, eller at hjertemuskelen er satt veldig på strekk (hjertesvikt) eller er gjennomsatt av bindevev (fibrose). Den klassiske arytmimekanismen er sirkelstrøm rundt et arr i hjertet, og arytmien starter ofte med en ekstrasystole fra ventrikkelen. Når impulsene starter i hjertemuskelen, brer de seg først langsomt utover; qR er slakke, akkurat som ved preeksitasjon. Men så trenger impulsene inn i ledningssystemet, og avslutningen av QRS er brattere.
Hvis >3 ventrikkelslag kommer i serie, kalles det ventrikkeltakykardi (VT). En serie med opptil 15 VT-slag kalles ikke-vedvarende (non-sustained), og >15 blir vedvarende (sustained) VT. Mens supraventrikulære takykardier (SVT-anfall) oftest kan behandles med verapamil, betablokker eller adenosin, kan disse medikamentene gi blodtrykksfall ved en VT, og elektrokonvertering i narkose er ofte den tryggeste behandlingen. Det er vanskelig å forebygge VT med medikamenter. I noen tilfeller kan en bruke kateterablasjon av reentrykretsen, men ofte må en vurdere om pasienten bør få en innoperert hjertestarter (ICD).
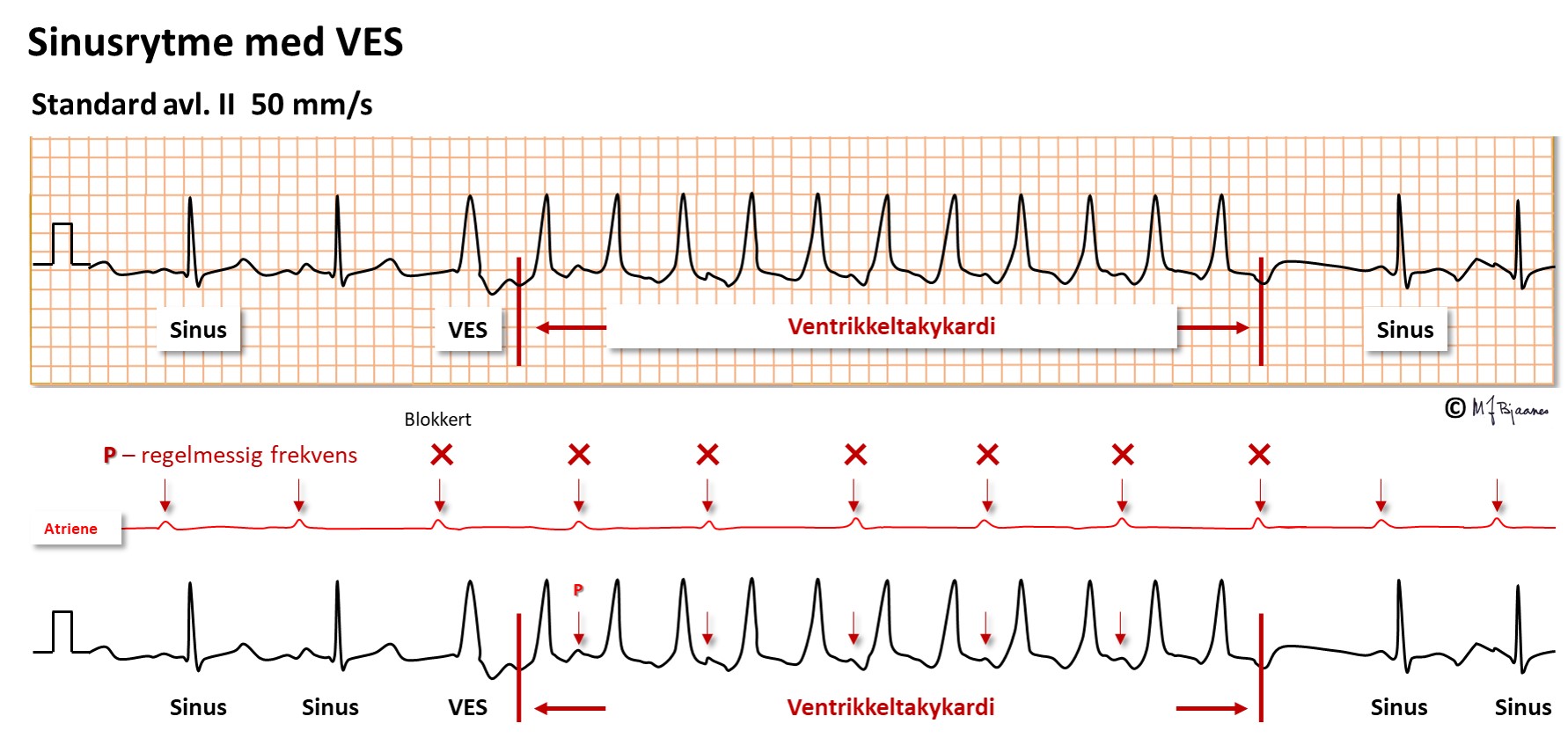
Det er viktig å stille rett diagnose ved takykardier med brede QRS. Ved VT er QRS ≥0,12 s (som regel ≥0,15 s) og nokså regelmessige. Ofte slår atrier og ventrikler i utakt. Det er nesten alltid VT når

Ikke-vedvarende VT er ofte tegn på at hjertet ikke har det godt. Når slike kommer på skopet, bør legen varsles, og en må gå gjennom sjekklisten:
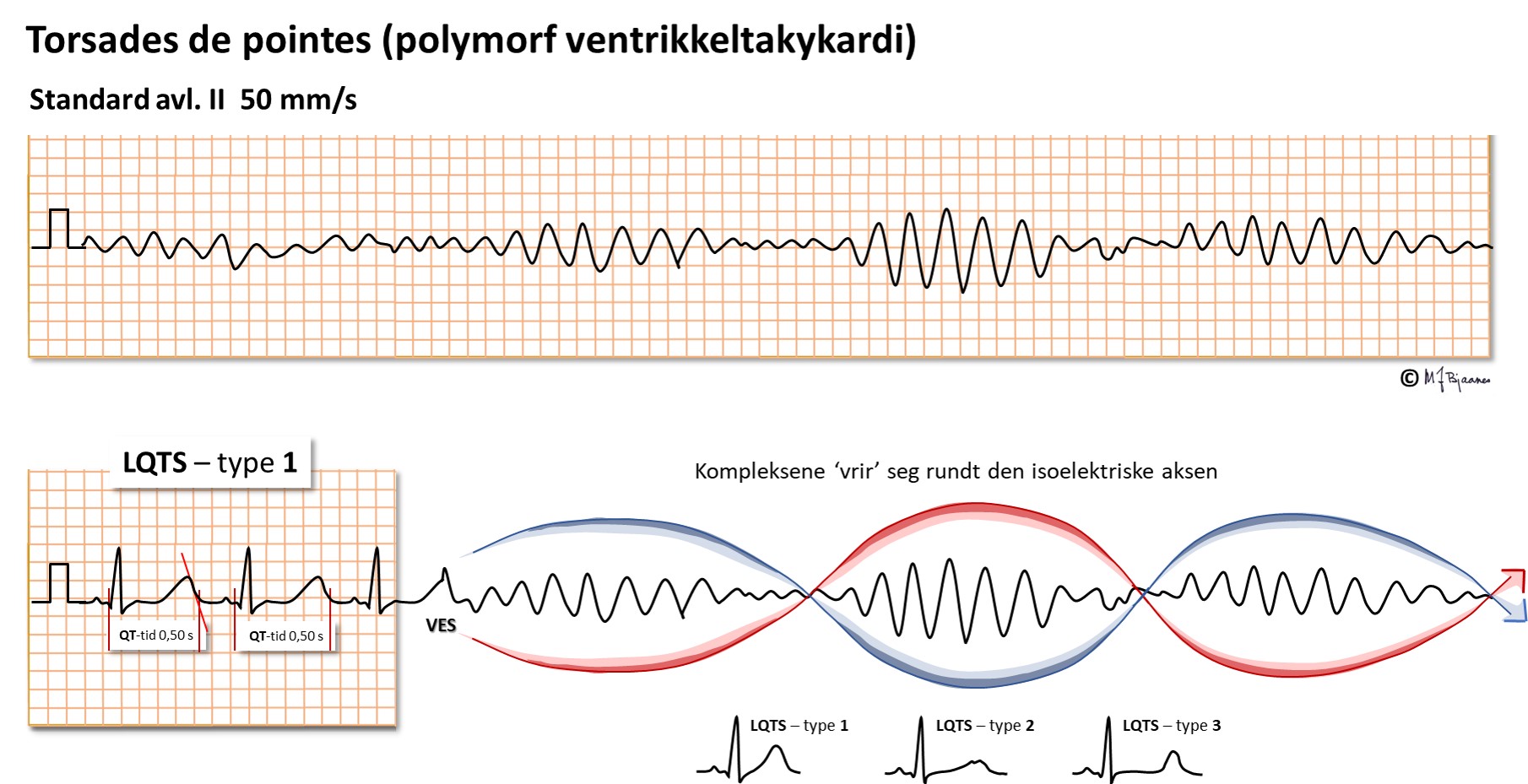
Noen ventrikkeltakykardier kan komme i raske, kortvarige salver som kan gi besvimelse. Hvis de ikke går over, gir de hjertestans (ventrikkelflimmer). «Polymorf» betyr at QRS-kompleksene skifter utseende (poly = mange, morf = utseende), som oftest gradvis som om de vrir seg langsomt rundt grunnlinjen (torsades de pointes VT). Det finnes en arvelig form (Lang QT-Tid Syndrom, LQTS), men slike potensielt livstruende arytmier kan sees også når QT-tiden er forlenget ved koronar iskemi, hjertesvikt, elektrolyttforstyrrelser, medikamentforgiftninger og en rekke andre ustabile tilstander. QT-tiden måles i 12-kanals-EKG. Obs at EKG-apparatets automatiske målinger ofte er feil.
Ved sinusbradykardi er hjertefrekvensen <50/min. Det er vanlig hos veltrente, og hvis det ikke er symptomer eller begrenset fysisk funksjon, er det som regel et sunnhetstegn.
Bradykardi sees også ved totalblokk i AV-knuten og erstatningsrytme fra nedre del av AV-knuten, His’ bunt eller ledningsgrenene. Da slår atriene med normal fart, men impulsene når ikke hjertekamrene, og erstatningsrytmen blir langsom. Hvis den har smale QRS-komplekser, kommer den fra AV-knuten eller His’ bunt, og er de brede, kommer de fra lengre nede i ledningssystemet.
Hvis det ikke er en korrigerbar årsak, må en slik pasient få en pacemaker som kan styre hjerterytmen og få for- og hjertekamrene til å slå i takt. Etter hjerteklaffekirurgi er det særlig viktig å skopovervåke pasientene, og spesielt etter TAVI (kunstig aortaklaff plassert via lysken) er AV-blokk et vanlig problem.
Av og til kan hjertet stoppe opp noen slag før det fortsetter. Korte pauser (<3 sekunder) merkes ofte ikke, eller bare som en liten uregelmessighet. Varer pausen >3 sekunder, regnes det som patologisk, og etter 5-10 sekunders pause vil de fleste besvime. Feilen ligger nesten alltid i sinusknuten eller AV-knuten/His’bunt. Ved et førstegradsblokk overledes alle impulsene, men overledningen tar lengre tid. Ved et annengradsblokk overledes de fleste impulsene, men ett og annet slag stopper opp. Ved tredje grads blokk overledes ingen impulser (totalblokk).
Ved «sinus arrest» stopper sinusknuten opp en kortere eller lengre periode. Det hender også at sinusknutens pacemakerceller fyrer som de skal, men at impulsene stopper opp i overgangen til atriet. Da har vi et sino-atrialt blokk (SA-blokk). Pausen som oppstår mellom P-bølgene, har da et helt antall normale P-til-P-mellomrom. I praksis er det ikke noe poeng å skille mellom dem; har pasienten besvimelser eller andre plagsomme symptomer som ikke kan forhindres på annen måte, trengs en pacemaker. En kan ofte lure på hvorfor det ikke kommer reddende erstatningsslag nedenfra i ledningssystemet. Svaret er nok at når det svikter høyt oppe i systemet, er det ofte svekket funksjon også lenger ned.
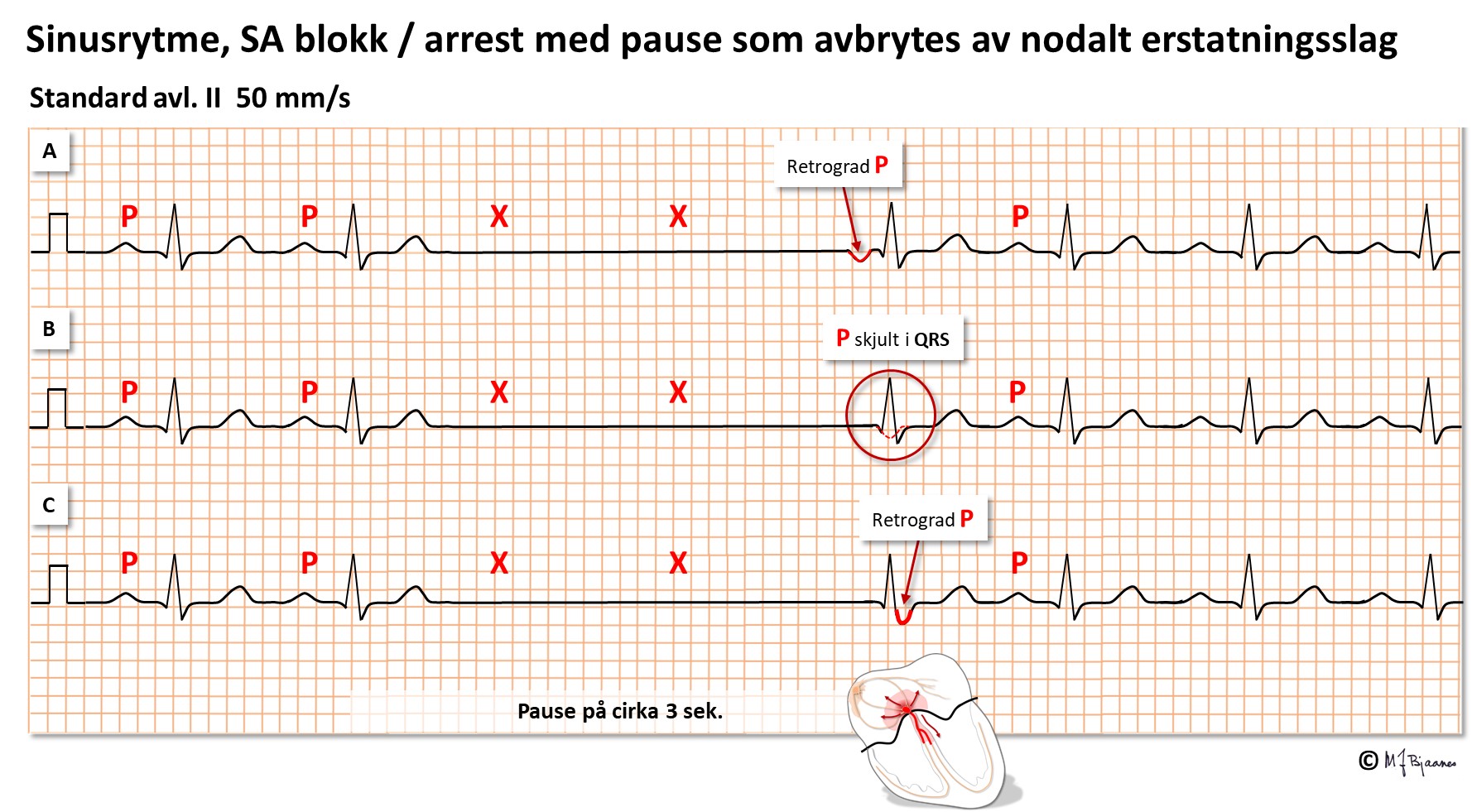
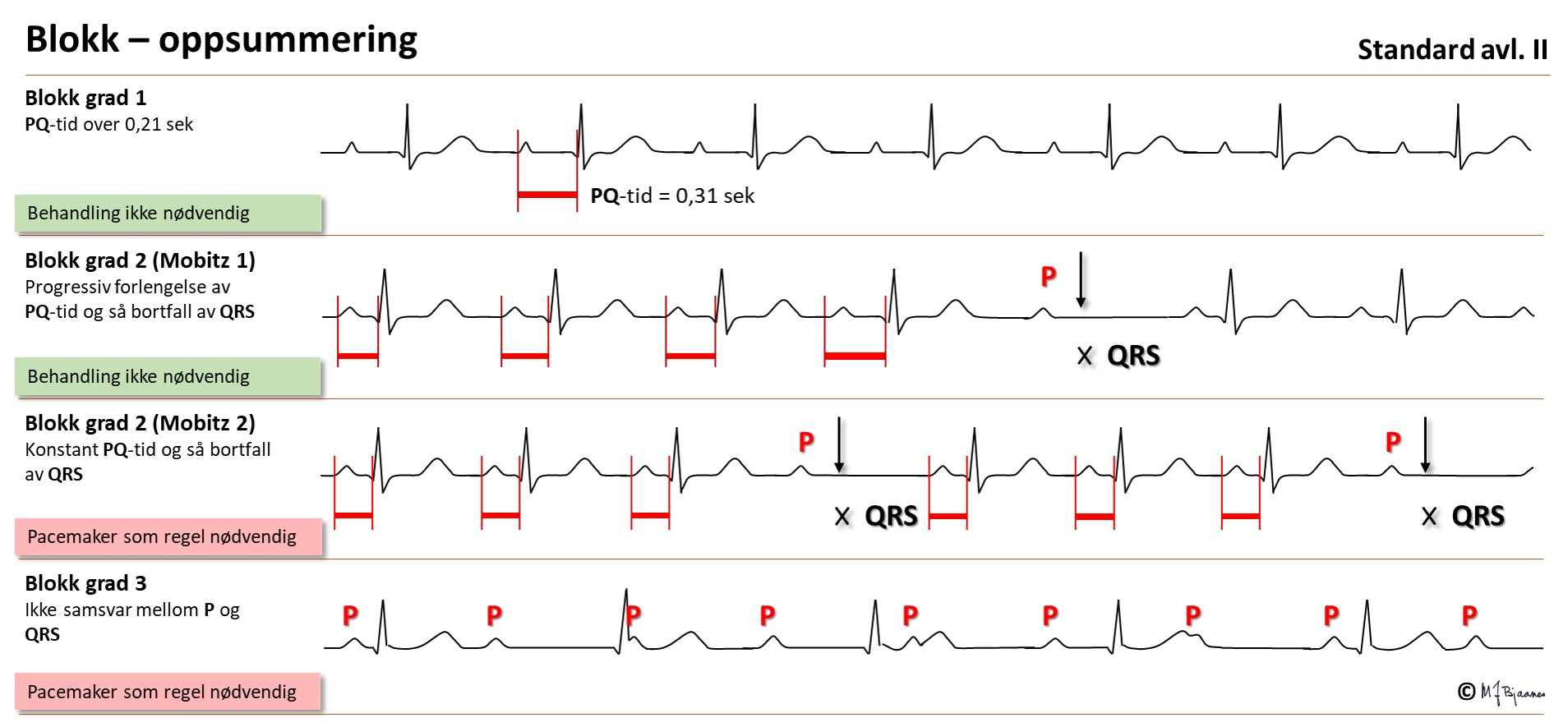
Når blokket sitter i AV-knuten eller His’ bunt, ser vi bildet av et AV-blokk.
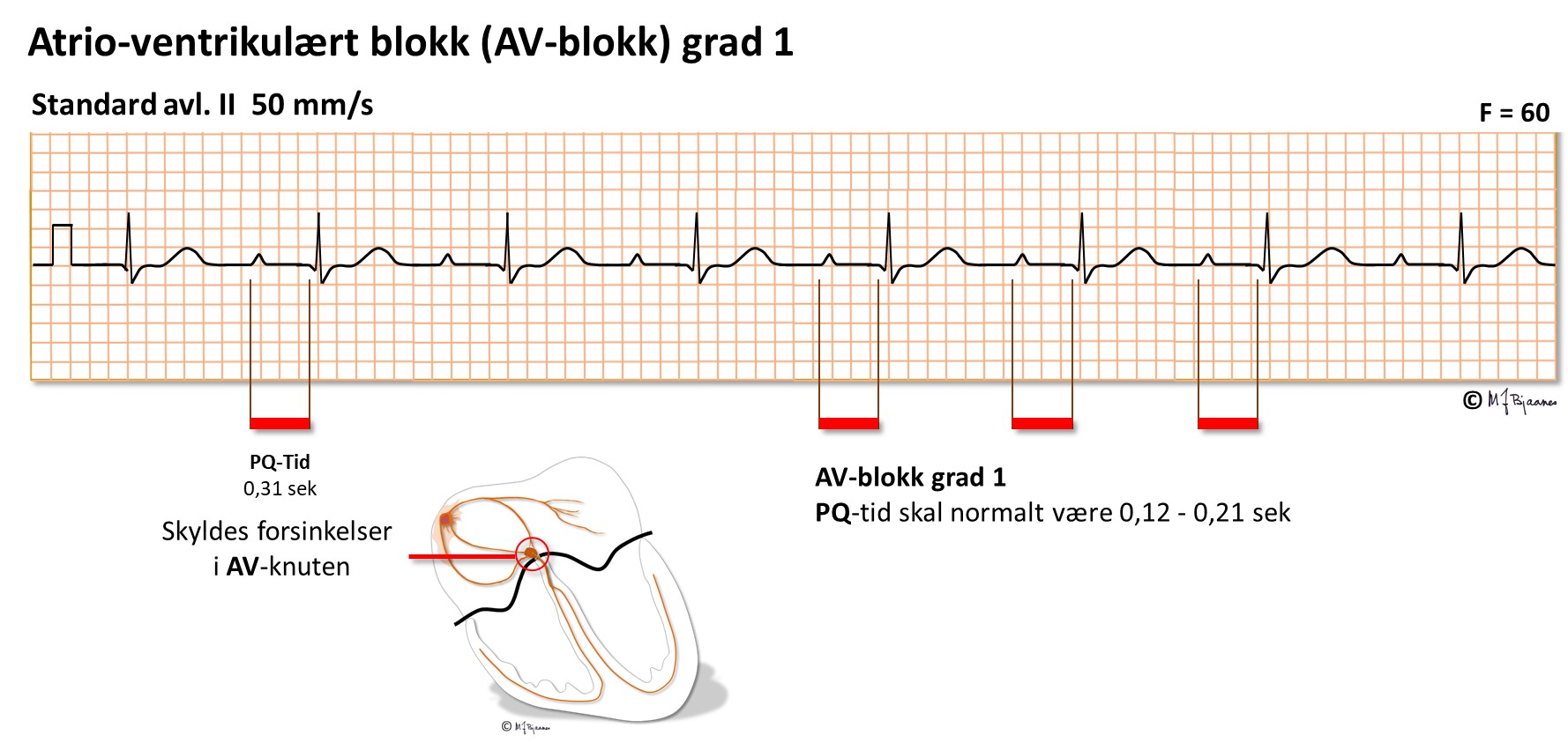
Normal overledningstid er opptil 0,21 sek. En lett forlenget PQ-tid spiller vanligvis ingen rolle, men når PQ-tiden blir >0,30, bør pasienten følges tettere opp. Når PQ-tiden er 0,22 s eller mer, men alle P-bølgene overledes, har vi AV-blokk grad I. Det er egentlig ikke et blokk; impulsene blir bare forsinket og ikke stanset, men betegnelsen er så innarbeidet.
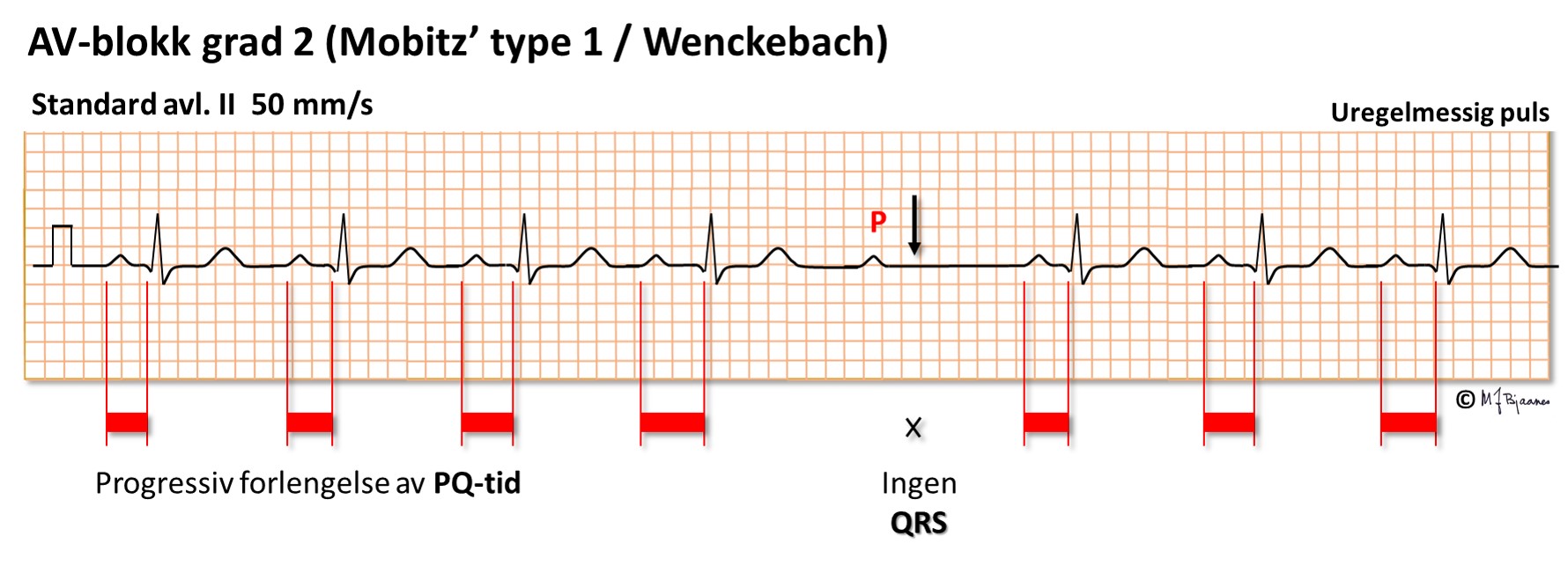
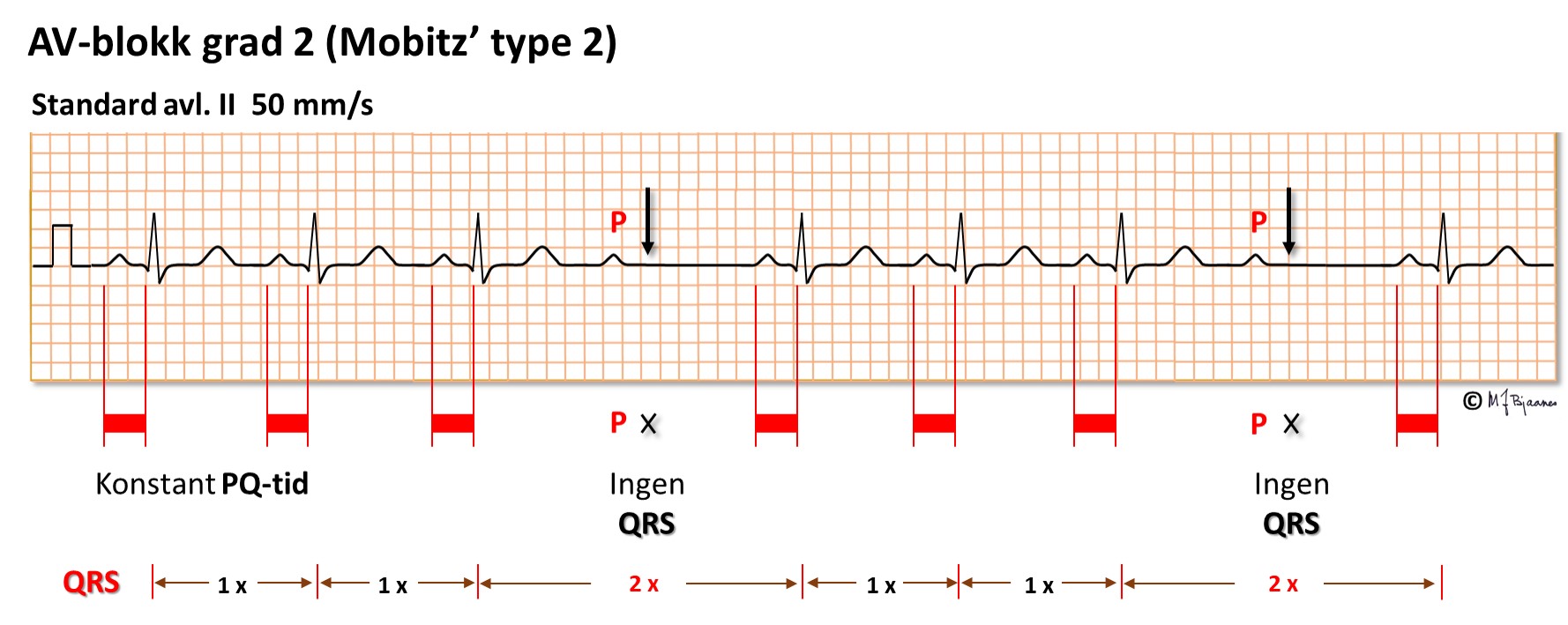
AV-blokk grad 2 fins i to former: den uskyldige Wenckebachs blokkering (som også kalles Mobitz’ type 1 blokk), der PQ-tiden forlenges fra slag til slag inntil én P-bølge ikke overledes, og så starter serien på ny med kort PQ-tid.
Mobitz type 2 blokk, der ett QRS plutselig faller bort, er skumlere, for det varsler ofte om fremtidig totalblokk og tilsier forebyggende pacemaker.
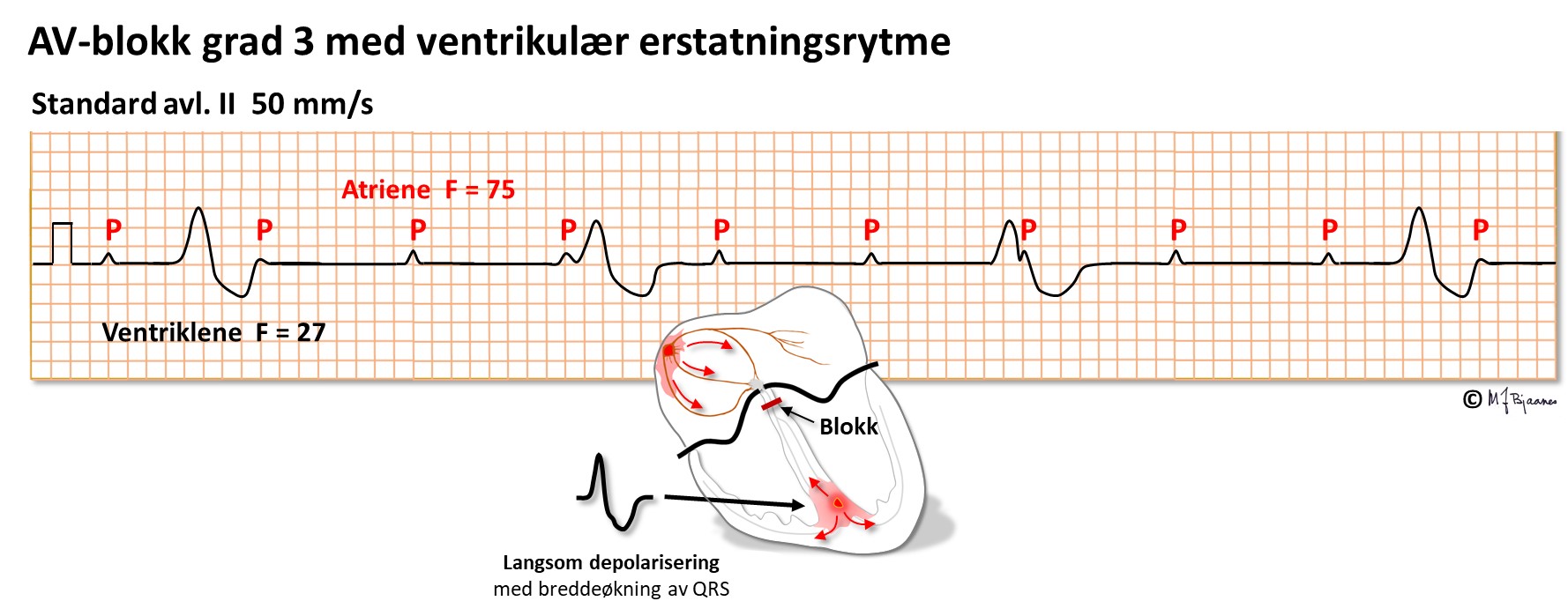
AV-blokk grad 3 (totalblokk) er farlig:
Pausen kan føre til besvimelse (også kalt Stokes-Adams anfall) og i verste fall til plutselig hjertedød. Behandlingen er hjerte-lungeredning akutt, så eventuelt et medikament som stimulerer overledningen (isoprenalin), og deretter pacemaker.
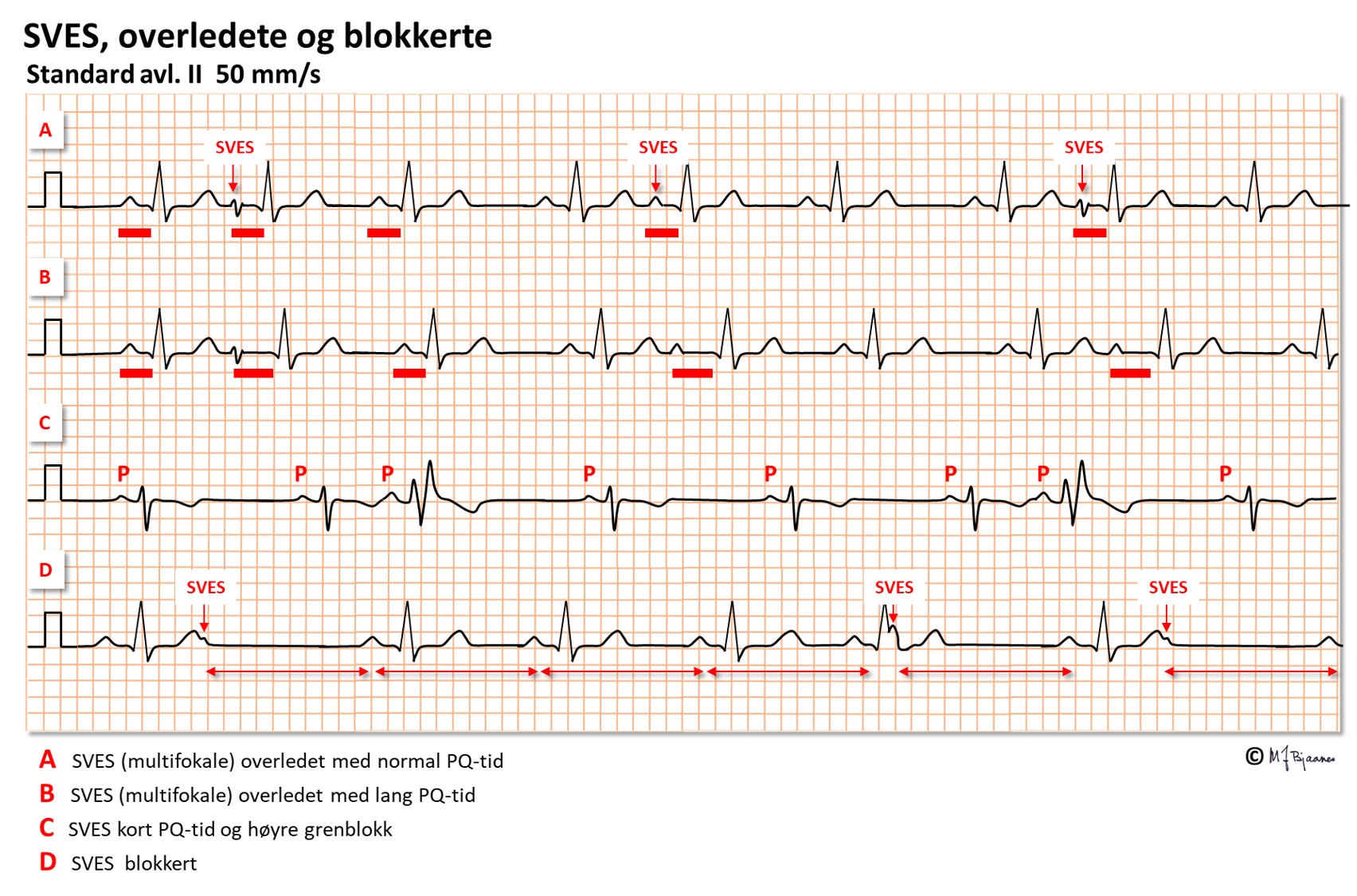
Supraventrikulære ekstrasystoler (SVES) har synlig P-bølge foran seg, så sant SVES’en ikke kommer fra AV-knuten og har P-bølgen skjult, eller P kommer i bakkant. Pasientene behøver ikke merke sine SVES, men noen kjenner det som «at hjertet snubler». De fleste av oss har noen SVES i løpet av døgnet. Kommer de i stort antall, varsler de om økt risiko for å få atrieflimmer. Hvis SVES kommer tett på slaget foran, hender det at det får lang PQ-tid (det er normalt), eller til og med stopper opp slik at vi bare ser P’en (blokkert SVES).
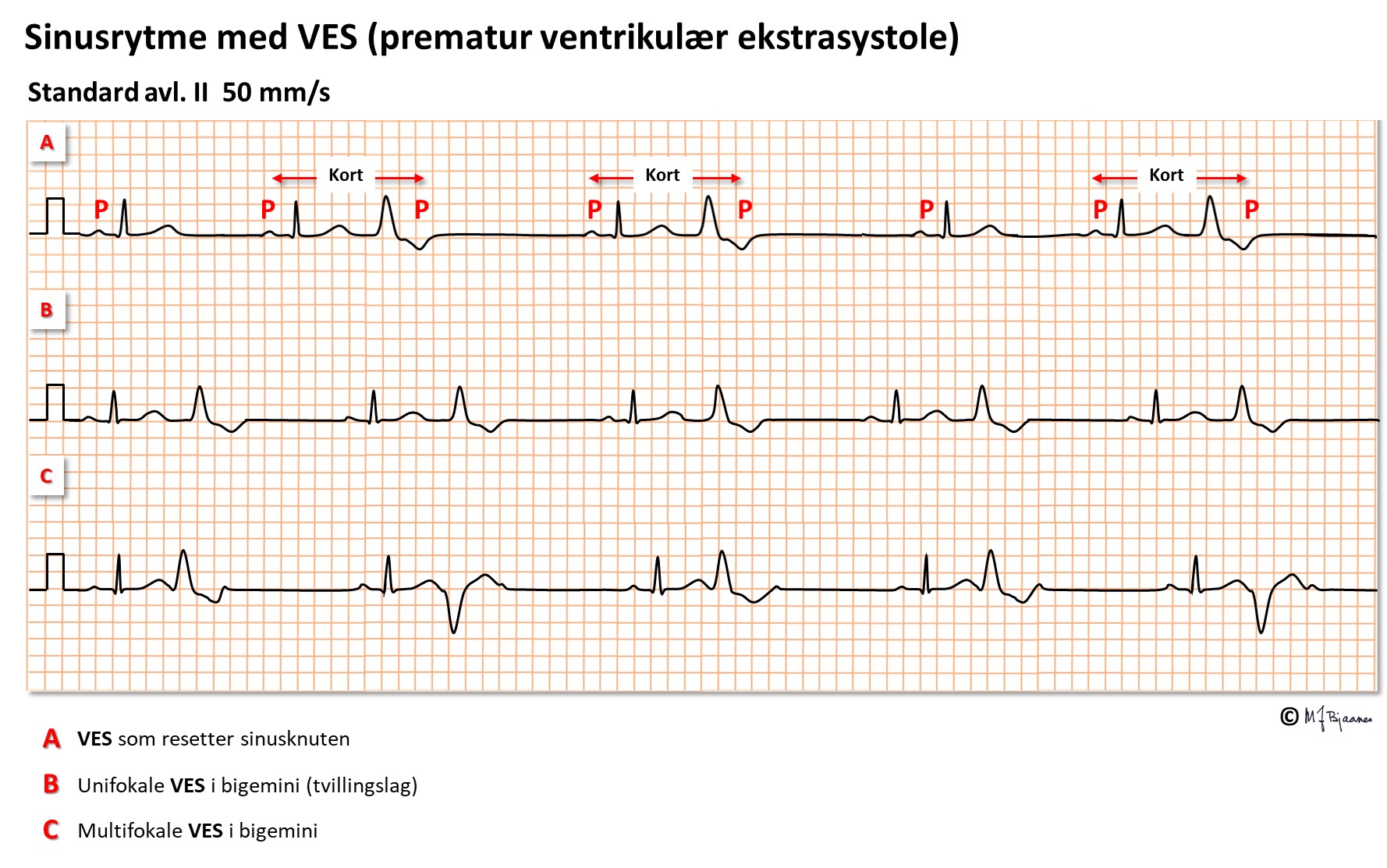
VES har som regel ingen P-bølge i passende avstand foran seg, og de likner oftest verken høyre eller venstre grenblokk. De er brede (≥0,12, som regel >0,14) fordi de ikke utbres via ledningssystemet, og starter ofte langsomt (fra et fokus), men avsluttes raskere fordi de etter hvert trenger inn i ledningssystemet. Tiden fra QRS start til toppen av R eller bunnen av S, blir derfor som regel lenger enn tiden fra R-topp eller S-bunn til QRS-avslutningen.
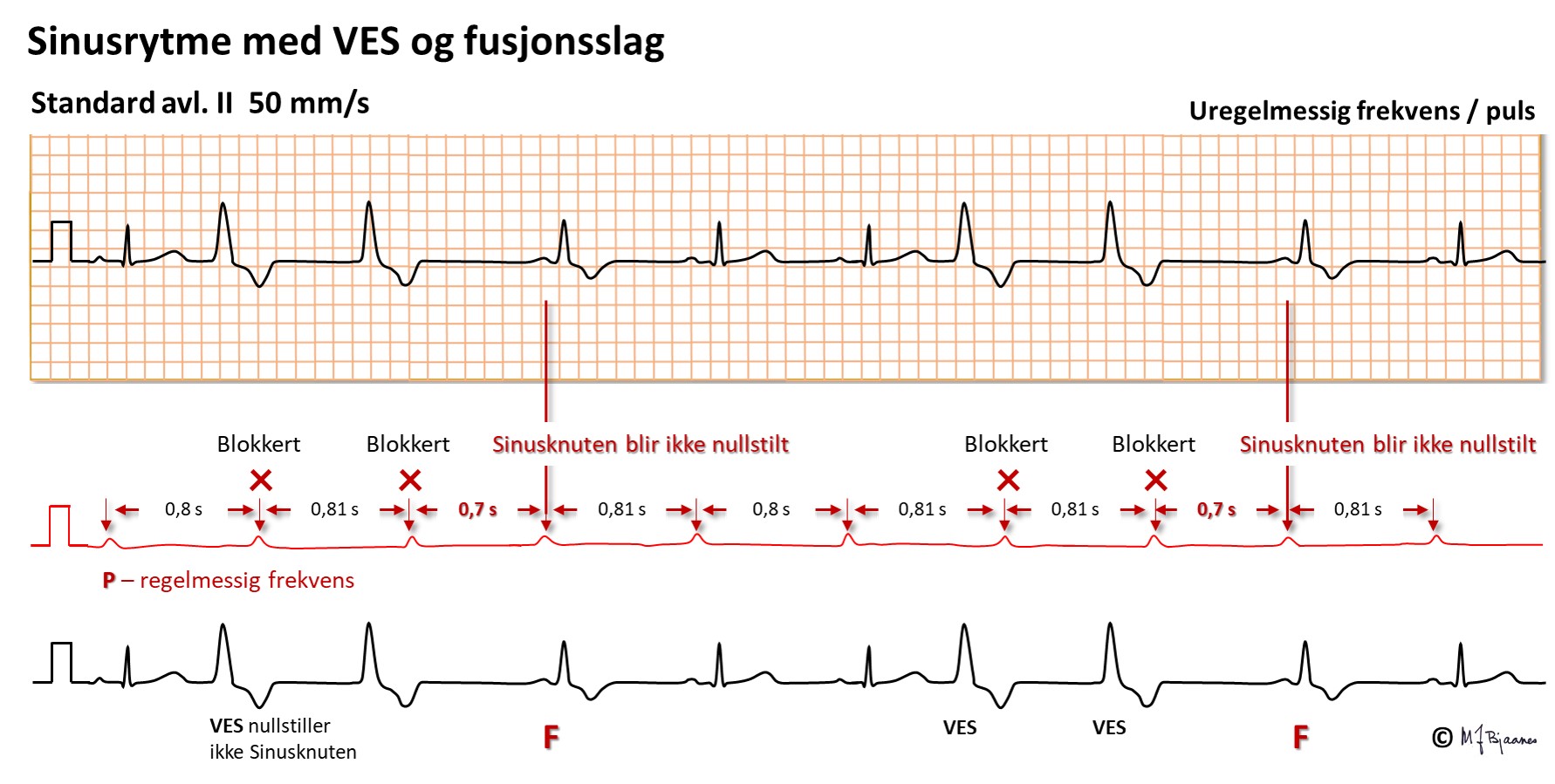
Ventrikulære ekstrasystoler kan opptre tilfeldig og enkeltvis, eller de kan komme i fast avstand til normalslaget foran – vi sier da at de er koblet. Hvis dette skjer regelmessig, kalles det bigemini (tvillingslag), er det rytmesekvens på tre, har vi trigemini (trillingslag). Noen VES leder retrograd og kan gi en P-bølge hvis atriet er mottakelig. Den impulsen kan trenge inn i sinusknuten og nullstille klokken der (reset) slik at den neste P-bølgen blir utsatt. Endelig hender det at en VES treffer delvis på et normalslag. Da blir QRS en blanding mellom de to, et fusjonsslag. Noen VES i løpet av døgnet spiller liten rolle, men >3000-5000 kan bety at det er en underliggende hjertesykdom. Fordi hjertet arbeider tyngre når det er mye VES, kan de av og til i seg selv føre til hjertesvikt.
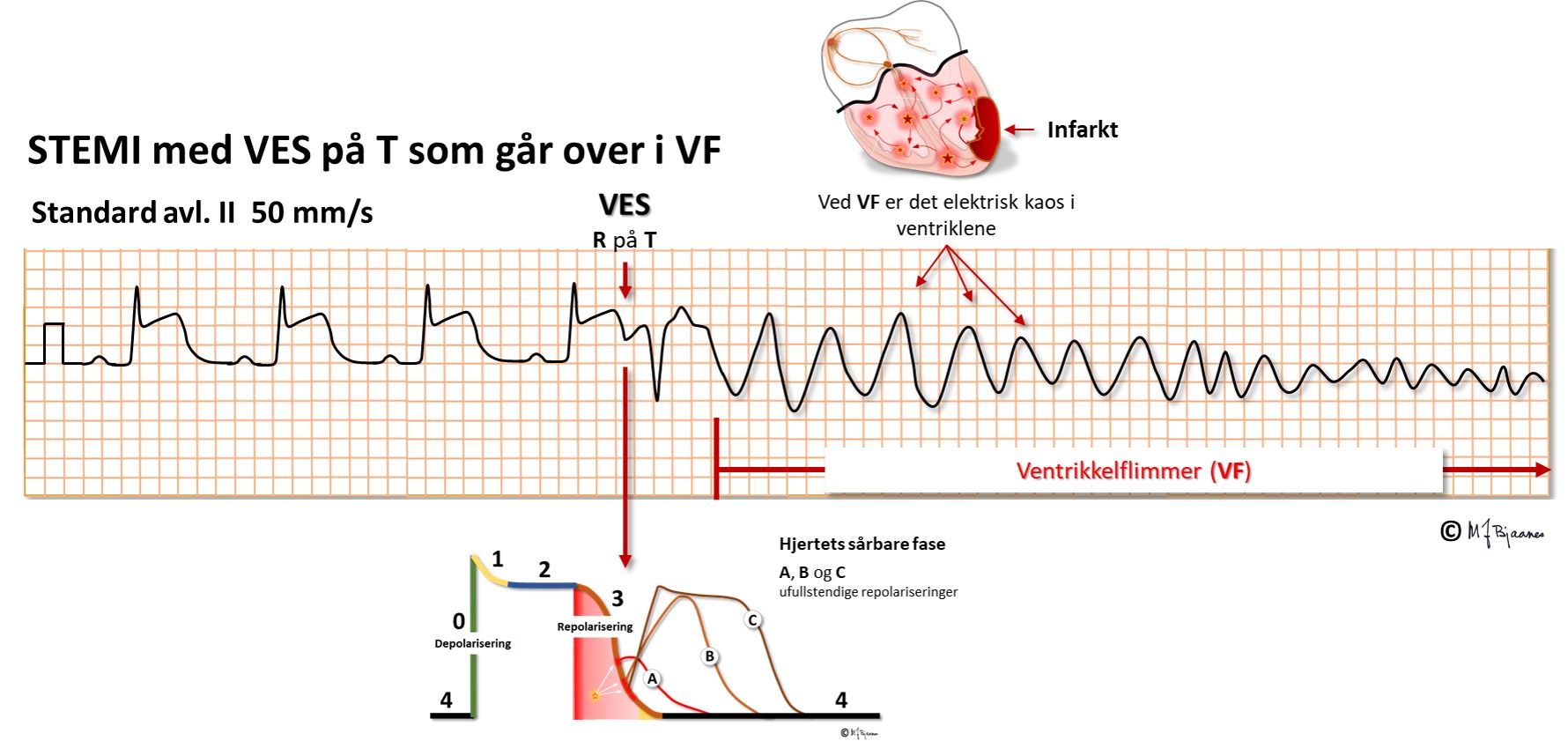
Normalt vil VES ikke være farlige for hjertefriske personer, men hos pasienter med alvorlige sykdommer i hjertet (infarkt, hypotermi, elektrolyttforstyrrelser osv) kan VES utløse ventrikkelflimmer dersom de treffer hjertets sårbare fase, dvs på T-bølgen. Illustrasjonen nedenfor viser en VES som treffer T-bølgen hos en pasient med hjerteinfarkt (her har pasienten et STEMI, et ST-Elevation Myocardial Infarct, altså et infarkt hvor EKG viser ST-løft). Her utløses VF.
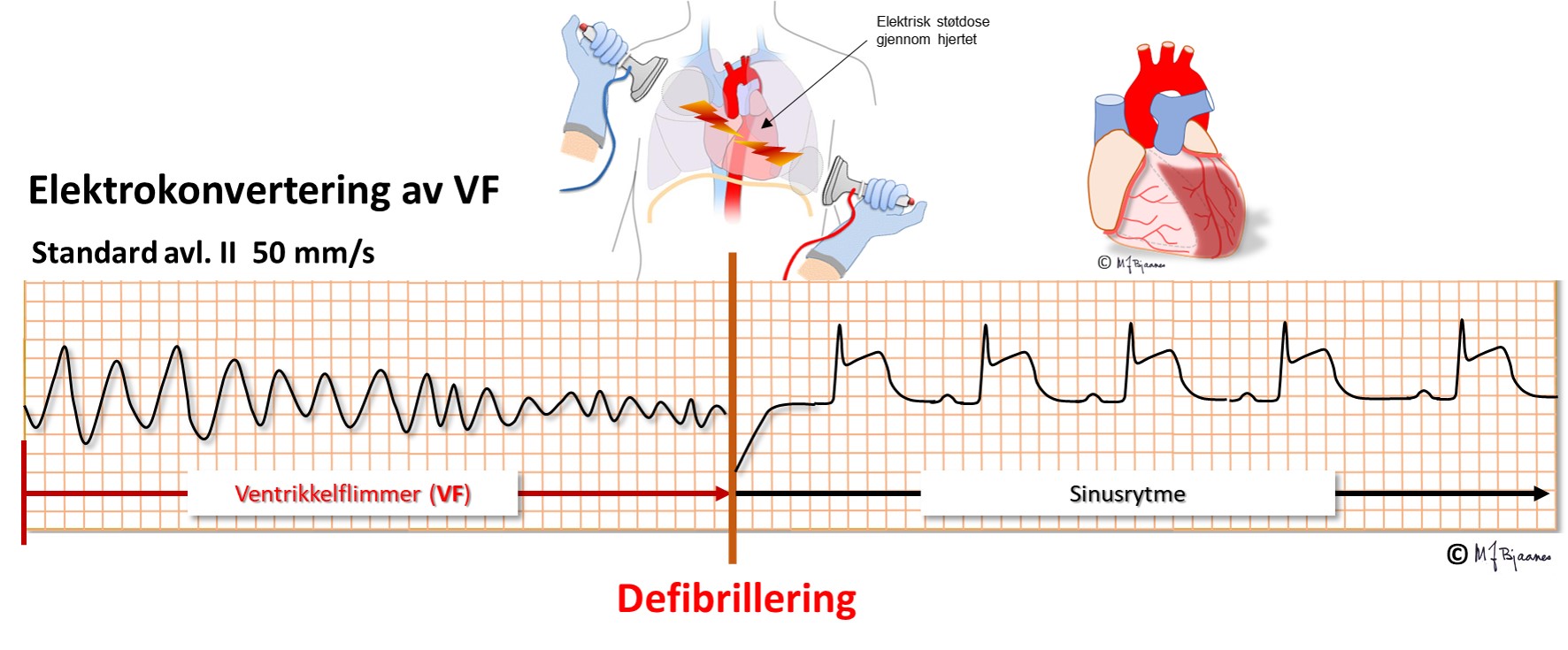
Ved VF er HLR og rask defibrillering så raskt som mulig svært viktig i håp om å reetablere sinusrytme.
Pulsløs Elektrisk Aktivitet (PEA)
Under en hjertestans hender det i blant at hjertecellene har elektrisk aktivitet og gir QRS på EKG, til tross for at hjertemuskelen er så svekket at den ikke makter å lage pulsgivende slag. Da nytter det ikke å gi strømstøt (det bare svekker hjertet enda mer), men en må fortsette hjerte-lungeredningen og håpe at hjertemuskelen kan komme seg igjen.
QT-tiden er lang når hjertet slår langsomt, og kort ved takykardi. Derfor må vi justere den QT-tiden vi måler, når frekvensen er over eller under 60/min. Den frekvenskorrigerte QT-tiden kalles QTc. Legene bruker som regel den såkalte Bazetts formel for det. EKG-apparater med tolkeprogram kan også beregne QTc, men de feilmåler sørgelig ofte. Hvis det øker på med ventrikkelarytmier hos en pasient, er det lurt å sjekke QT-tiden i et 12-kanals EKG. Elektrolyttforstyrrelser og en lang rekke medikamenter kan påvirke QT-tiden. Når QTc > 0,50 s, er det betydelig fare for ventrikkelarytmier.

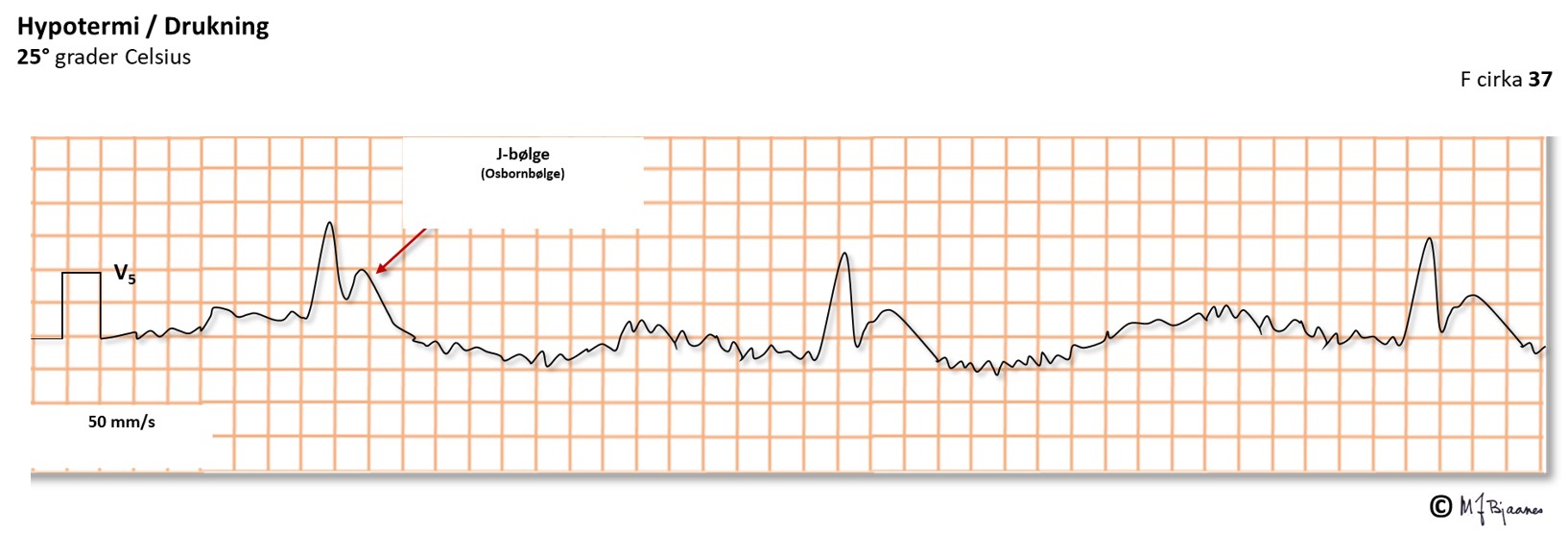
Ved sterk nedkjøling vil alle prosesser i hjertet gå langsommere. Det blir lavere puls, PQ-tiden øker, QRS blir bredere, QT-tiden øker, og det kommer ofte tydelige J-bølger (Osbornbølger). Skjelvingen kan gi støy, og P og T bølger kan bli flate før til sist all elektrisk aktivitet opphører. I temperatursonen mellom der det er bredere QRS og der hjertet stanser, er det fare for ventrikkelflimmer, både under nedkjølingen og opptiningen.
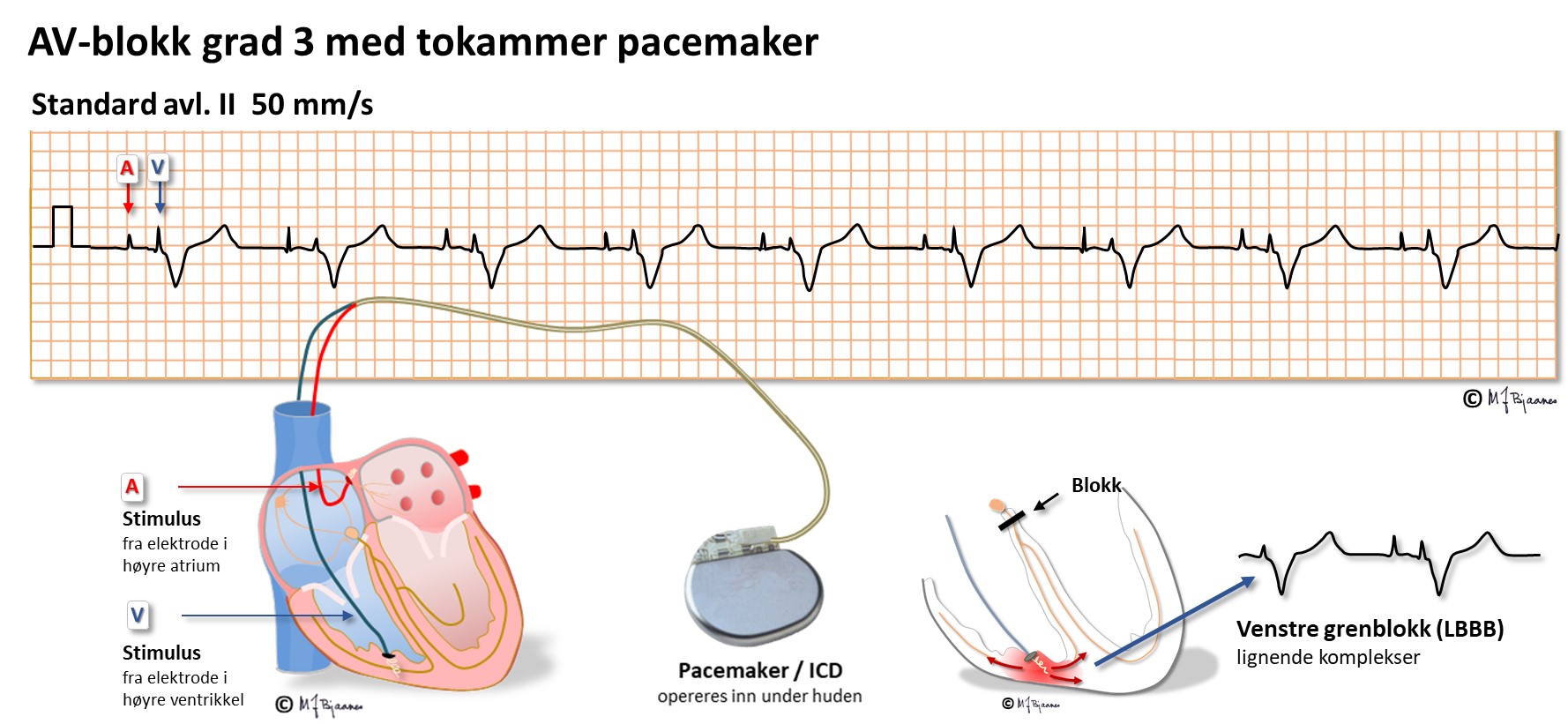
Hos en pasient med pacemaker vil den stimulere hjertet til den hastigheten den er innstilt på. Når pasienten har raskere hjertefrekvens enn det, hviler pacemakeren. Den stimulerer med en kort puls, som vises som en loddrett strek foran komplekset. Stimulering gjennom en ledning som er skrudd inn i veggen i høyre forkammer, følges av en P-bølge, og en ledning som er plassert nær spissen av høyre hjertekammer, kan stimulere det. Fordi det er hjertemuskelen og ikke ledningssystemet som stimuleres, vil venstre hjertekammer aktiveres til sist, og QRS vil likne venstre grenblokk.
Moderne pacemakere bruker ofte så korte og små stimuleringssignaler at de ikke oppdages av EKG-apparater, men de fleste skopsystemer markerer dem fint.

Pacemakerledningen fanger opp EKG fra hjertemuskelen, og både P-bølger og QRS oppdages av pacemaker: den «senser». Derfor skal den ikke fyre når hjertet slår selv. Når forkamrene slår naturlig, men vi har et AV-blokk grad 3, kan et 2-kammer pacemakersystem merke P-bølgen og deretter stimulere høyre hjertekammer; det blir atriestyrt ventrikkelpacing.
Etter hjerteoperasjon får mange pasienter pacemakertråder stukket inn i hjertemuskelen og deretter tredd ut gjennom brystveggen. Disse kan så kobles til en utvendig pacemakerboks. Når situasjonen er stabil, trekkes pacertrådene ut. Det er viktig å varsle når feilfunksjoner oppstår.
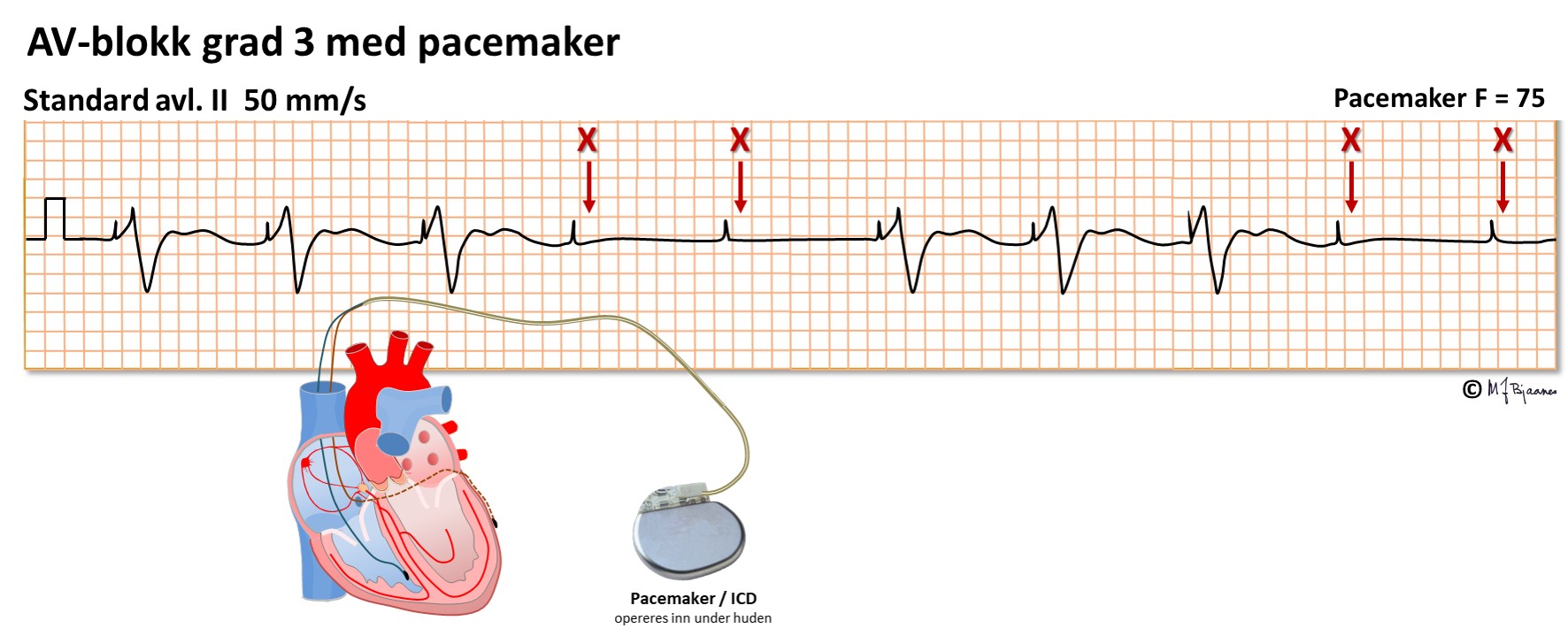
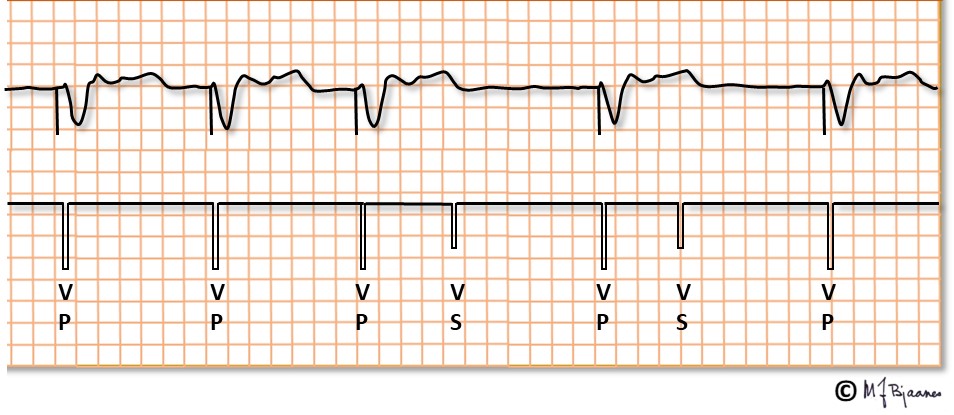
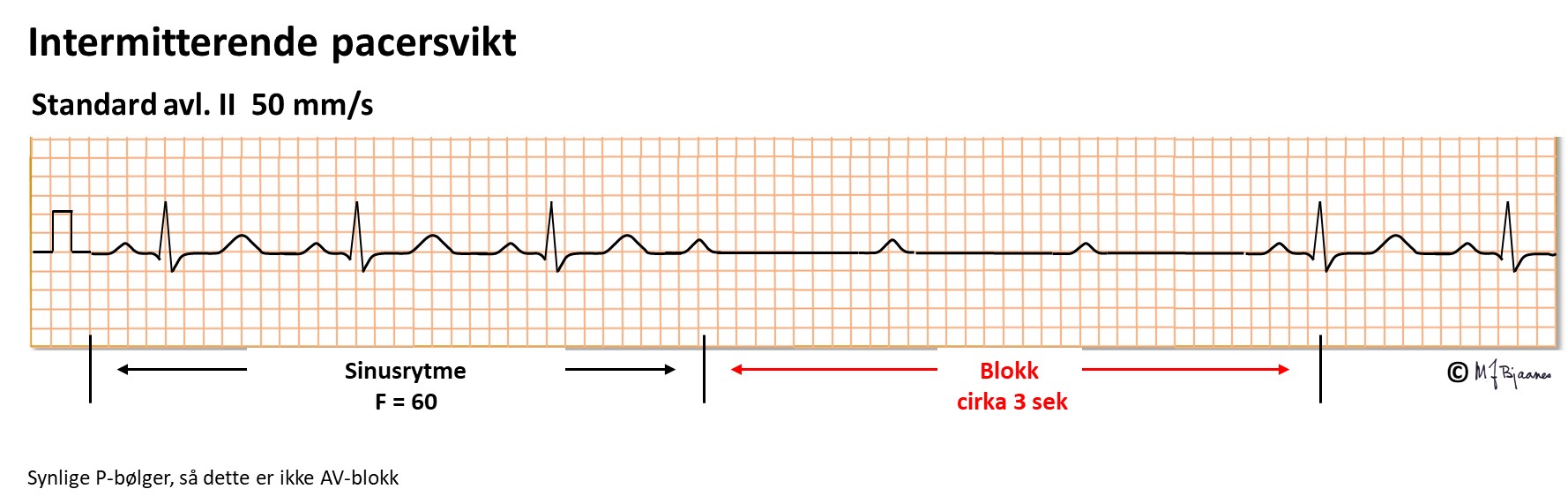
Her er det pacersvikt: pacemakeren stimulerer, men bare noen stimuli utløser et QRS. Kanskje skal man øke stimuleringsstyrken, kanskje må en koble til annen ledningstråd, eller, hvis det er en midlertidig pacerledning lagt gjennom venesystemet, så må ledningsplasseringen justeres.
Det hender også at pacemakeren ikke registrerer at hjertet slår: sensesvikt. Det krever også justering av pacemakerinnstillingene.

Det hender også at pacemaker er alt for følsom: i registreringen under har den trolig oppfattet den tredje og den fjerde T-bølgen som et QRS, og derfor utsatt stimuleringen.